Лечение
Клинические проявления.Если жалобы связаны с медиальным отделом сустава, а разрыв мениска обнаружить не удалось, то складку больших размеров следует рассечь или резецировать, тогда как при невыраженной складке вмешательства не требуется.
Сопутствующие повреждения.Если на медиальном мыщелке бедра обнаружены повреждения хряща в сочетании с синовитом на поверхности складки (или изолированный синовит), складку следует резецировать.
Помеха для артроскопии.Если большая складка мешает артроскопическим маневрам, её следует рассечь или полностью удалить. Форсированные, или даже выполненные без усилий манипуляции в области складки могут привести к воспалению и образованию рубцов после операции.
Увеличение складки и разрыв медиального мениска.Жалобы в этой ситуации обычно обусловлены разрывом мениска, это требует соответствующего воздействия. Однако следует оценить возможности резекции увеличенной медиопателлярной складки, так как это не приведёт к значительному увеличению объёма операции.
Жалобы, остающиеся после резекции мениска, вполне могут быть связаны с увеличенной медиопателлярной складкой. В таких случаях рекомендуется повторное артроскопическое вмешательство.Чтобы избежать повторной операции, во время вмешательства по поводу разрыва мениска следует выполнить резекцию увеличенной медиопателлярной складки.
Синдром медиопателлярной складки коленного сустава не является дефектом или признаком какого-либо заболевания.
- складка, которая соприкасается с суставом;
- рудиментарная;
- не соприкасающаяся складка.
Образование данной складки начинается еще у эмбриона в утробе матери. Она играет роль разделителя в суставе. На девятом месяце беременности матери, перепонка у ребенка должна исчезнуть. Если же этого не произошло, то такое отклонение не считается патологией. Это не будет влиять на развитие и рост дитя.
Данная перепонка обнаруживается у 50% взрослых, и она не приносит им никакого дискомфорта. Это считается нормальным явлением.
Сустав находится в мешочке, заполненном синовиальной жидкостью. Эта жидкость служит смазкой для него, как масло в моторе двигателя. Без нее сустав начнет сильно тереться и стираться, что будет приводить к невыносимым болям. В конечном итоге человек вовсе не сможет ходить.
Через синовиальную оболочку проходит множество кровеносных сосудов и сухожилий. Медиопателлярная складка также проходит через этот мешочек и выглядит как небольшое утолщение.
В повседневной жизни она ни как не проявляет себя: не болит, не ноет, не подает никаких признаков существования. Но стоит только удариться, вывихнуть, оступиться, и тут же она даст о себе знать болью.
На ранней стадии заболевания можно обойтись и без хирургического вмешательства. Первое, что нужно сделать, это постараться сделать все, чтобы гипертрофия колена уменьшилась. Этого можно добиться, банально ограничив физические нагрузки. Также назначают противовоспалительные препараты. Но и здесь есть свои подводные камни.
Не каждому человеку может подойти тот или иной препарат, назначенный врачом. Возможно у пациента аллергия на лекарство, а это может привести к другим заболеваниям. Доктор должен изучить пациента чуть ли не с ног до головы перед назначением лечения.
Важно! Если у больного проблемы с желудком, гастрит или язва, то это следует обязательно учесть.
Если же консервативный метод лечения не дал положительного результата или же пациент вовремя не обратился за помощью, то назначают артроскопию.
Артроскопическое иссечение проводится под строгим визуальным наблюдением. При данной операции проводят резекцию целой медиальной складки. Ее удаляют полностью. Восстановление после данного вмешательства проходит достаточно быстро.
Из-за халатности пациентов врачи часто наблюдают поврежденные мениски. Докторам не составит большого труда восстановить его при помощи холодной плазмы, но пациент будет восстанавливаться намного дольше, что возможно послужит ему уроком.
Не стоит полагаться на самолечение. Оно не всегда дает тот результат, на который надеются пациенты.
Примерно 60% пациентов с синдромом медиопателлярной связки успешно пролечиваются с помощью консервативного физиотерапевтического лечения на протяжении 6-8 недель.
Задачи лечения состоят в снижении боли и воспаления на начальном этапе. Поскольку травма связана с частыми повторяющимися действиями, то необходимо восстановить нормальную функцию сустава:
- стабилизировать надколенник с помощью тейпирования, ортезов, упражнений;
- нормализовать длину мышц растяжкой или фоам роллером (прокатка мышц валиком);
- укрепить четырёхглавую мышцу бедра, начиная с изоляции и заканчивая приседаниями;
- работать над другими мышцами таза и нижней конечности;
- разобраться с вопросами биомеханики стопы, исключить плоскостопие;
- тренировать проприоцепцию, ловкость и баланс.
Физиотерапевт помогает улучшить биомеханику ходьбы, бега, отработать спортсменам технику приседаний, прыжков. Если в истории болезни имеется травма колена, об этом лучше сообщить хирургу или физиотерапевту.
Пациентам необходимо изменить активность: отказаться от действий, которые ухудшают состояние колена – бега, прыжков, приседаний, выпадов. Прием нестероидных противовоспалительных средств или парацетамола поможет снять болевой синдром и воспаление.
Прикладывание льда снизит отечность. Если симптомы позволяют, можно выполнять упражнения, которые направлены на укрепление широкой медиальной и прямой мышцы бедра, а также снизить антагонистическое действие двуглавой мышцы.
Обращаться лучше к физиотерапевту или инструктору ЛФК с глубоким пониманием биомеханической структуры колена и факторов, которые влияют на его функцию.
Укрепление мышц: пациент сидит на стуле, мяч диаметром 40 см зажат между коленями. Выполнять сжатие мяча с одновременным разгибанием и сгибанием колена на протяжении 5 секунд. Сосредоточиться на работе медиальной головки четырехглавой мышцы.
Внутрисуставные инъекции кортикостероидов полезны на ранних стадиях до того, как развились патологические изменения. Они снижают боль, позволяя заниматься лечебной физкультурой. Однако препараты не устраняют главную причину раздражения медиопателлярной складки.
Внутрисуставные инъекции анестетика с 1% лидокаина помогают диагностировать внутрисуставную патологию. Делать укол в складку не рекомендовано.
Тейпирование колена для стабилизации надколенника рассматривается в качестве краткосрочного метода снятия боли. Применение ортезов или тугих эластичных бандажей наоборот может усугубить воспаление.
Поскольку медиопателлярная складка коленного сустава страдает вследствие других травм или биомиханических нарушений, то важно воздействовать не только на воспаление. Развивать достаточную силу и гибкость мышц-стабилизаторов, обеспечить правильное выравнивание сустава, прочность и гибкость мышц вокруг коленного сустава.
Если симптомы сохраняются на протяжении 3-6 месяцев, применяется артроскопическая хирургия. Наиболее распространенной операцией является освобождение латеральных удерживателей надколенника, что позволит ему переместиться медиальнее и снизить нагрузку на складку, которая скользит над медиальным мыщелком бедра. Операция успешна в 85% случаев.


Структура лечения
Для восстановления полноценной функции движения колена и предупреждения формирования процесса воспаления назначается комплексное, индивидуальное лечение:
- Примем медицинских препаратов.
- Гимнастика лечебного типа.
- Физиотерапевтические процедуры.
- Операция.
Особо важным является своевременное лечение для исключения оперативного вмешательства.
- Назначаются противовоспалительные средства нестероидного типа, чаще всего применяется Ибупрофен, а также озон-кислородные смеси, которые вводятся непосредственно в сустав.
- В определенных ситуациях, когда боль слишком выражена назначаются такие средства как Дексаметазон и Преднизолон.
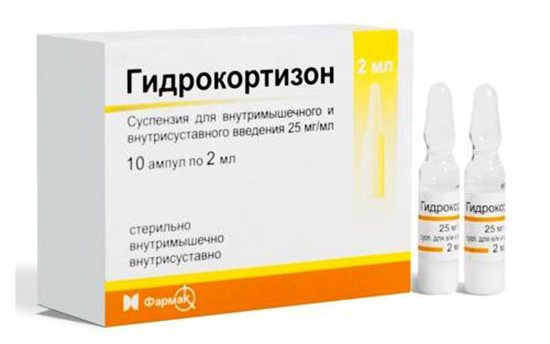
- Если процесс воспаления слишком значительный применяются стероидные гормоны, рекомендовано использование Гидрокортизона.
Больным в обязательном порядке подбираются специальные виды упражнений для устранения симптоматики заболевания и укрепления мышц. Посредством правильно подобранных упражнений улучшается кровообращение и обменные процессы, что позволяет быстро устранить процесс воспаления.
Дополнительным видом лечения считается магнитотерапия, фонофорез, ионофорез. Посредством такой процедуры купируются симптомы, которые ярко выражены, снимается отечность и снижается проявление боли.
Если консервативные методы не позволили получить желаемых результатов используется операция. Рекомендовано проведение резекции – артроскопии, когда осуществляется иссечение воспалительной или же утолщенной зоны медиопателлярной складки. В ходе процедуры врач производит небольшие разрезы и посредством специальных инструментов удаляет поврежденные части.
Коленный сустав промывается специальными препаратами и накладываются швы. Использование повязок не рекомендуется. После удаления складки восстановительный процесс составляет не менее трех недель. После чего снимаются швы, проводятся различные физиотерапевтические процедуры и назначается гимнастика лечебного типа.


Когда медиопателлярная складка может вызывать боль и дискомфорт?
Все начинается с того, что человек решил заняться спортом. Но забыл про главное – перед пробежкой, ездой на велосипеде или перед тем, как делать простые упражнения, нужно разогреть суставы. Достаточно 15 минутной разминки, и риск возникновения боли в колене уменьшиться в разы.
Важно! Без разминки последствия после занятия могут быть весьма плачевными.
Первые признаки проблем с медиальной складкой начнут проявлять себя буквально сразу после получения травмы. Колено начнет опухать и издавать странные щелчки при сгибании.Будет сильно больно сгибать и разгибать его. При продолжении выполнения упражнений, после которых была получена травма, складка начнет достаточно быстро воспаляться.
Важно! При воспалении медиальная складка напоминает сильно натянутую струну и будет давить на суставной хрящ.Все это приведет к его разрушению и к множеству других проблем.
Одной из основных причин развития воспаления являются частые и чрезмерные нагрузки на коленный сустав. Провокаторами развития синдрома являются:
- Частые и повторяющиеся на протяжении длительного времени сгибания и разгибания коленного сустава.
- Воспалительные процессы, возникающие при таких заболеваниях, как артрит и синовит.
- Повреждения хрящевой ткани, связок и мениска, раздражение жировой ткани. Травмы внутренней части коленного сустава, которые могут быть спровоцированы ударом мяча во время игры в футбол, дорожно-транспортным происшествием, пинком в колено во время драки.
- Нарушение кровоснабжения.
- В некоторых случаях развитие синдрома медиопателлярной складки может быть связано с патологиями коленного сустава врожденного характера.
Одной из причин воспаления медиопателлярной складки являются чрезмерные нагрузки. Патология может развиваться при:
- повторяющемся сгибании и разгибании сустава;
- травмах и скручивании колена;
- раздражения жировой подушки;
- изменения биомеханики сустава;
- внутренних травм, таких как разрыв мениска.
Предрасположенность к шелф-синдрому возникает при гипотонии четырехглавой мышцы из-за нарушенного кровоснабжения или иннервации. Потому к патологии склонны футболисты, у которых происходит пережатие бедренного нерва подвздошно-поясничной мышцей на уровне паховой складки. Заболеванию предшествуют хронические боли в колене, а у спортсменов предпосылкой является травма и болезнь Осгуда-Шлаттера.
Во время возникновения воспалительного процесса медиопателлярная складка в коленном суставе утолщается в результате ее отечности, что провоцирует возникновение болей.
В случае, когда воздействие патогенного фактора продолжается, симптоматика усиливается. Такое может происходить, когда болевой синдром неравномерный и пациент продолжает заниматься спортом (например, катается на велосипеде, бегает, делает обычную зарядку).
Это приводит к тому, что медиопателлярная складка дальше отекает, приобретает форму струны, которая раздражает другие элементы сустава. В запущенных случаях данный процесс способен вызывать воспаление коленных мыщелков. Боль также усиливается, становится постоянной.
Медиопателлярная складка в коленном суставе может также вызывать раздражение синовиальной оболочки. Если подобный процесс длится в течение долгого времени, то это может привести к разрушению данной структуры.
В некоторых случаях травмы крестообразных связок и менисков могут вызывать рубцевание в складке, что ведет к постоянному болевому синдрому ноющего характера.
Узнайте, как выбрать ортопедические стельки при плоскостопии.
Клиника не имеет особенных признаков. Чаще всего выглядит она следующим образом:
- Как упоминалось выше, главный признак синдрома – наличие боли в области колена, его внутренней поверхности.
- Также пациенты ощущают характерные щелчки при движении.
- После долгого положения сидя больных беспокоит чувство тяжести.
- При долгом течении воспалительный процесс может переходить на область бедренной кости, что способно спровоцировать поражение суставной оболочки не только колена, но и бедра.
- При неправильном лечении может образоваться артроз. Это крайне неблагоприятное заболевание, способно спровоцировать невозможность осуществлять движения в данной области.
Клиническая картина может говорить о большом количестве патологий, по этой причине диагностика часто затягивается, что нередко провоцирует осложнения.
Медиопателлярная складка доставляет проблемы пациенту, когда она воспалена и утолщена. Воспаление может формироваться, в тех случаях, когда складка длительно раздражается при определенных многократно повторяющихся движениях в коленном суставе. При беге, езде на велосипеде, занятиях фитнессом, коленный сустав неоднократно сгибается и разгибается.
Также гипертрофированная складка раздражает окружающую ее синовиальную оболочку, которая тоже воспаляется и рубцово видоизменяется.
Иногда медиопателлярная складка воспаляется после прямого удара по внутренней поверхности коленного сустава, например, при игре в футбол или при дорожно-транспортном происшествии.
В некоторых случаях застарелые повреждения менисков и передней крестообразно связки вызывают воспаление синовиальной оболочки, приводящее к отеку и образованию грубых плотных рубцов в области медиопателлярной складки.
Основным проявлением синдрома медиопателлярной складки является боль и щелчки по внутренней поверхности коленного сустава. Синдром чаще всего распространен среди молодых пациентов. У худощавых пациентов иногда представляется возможным пропальпировать складку под кожей.
Симптомы могут усиливаться при физической нагрузке и ходьбе по лестницам.
Симптомы патологии коленного сустава
Дегенеративно-дистрофические изменения сустава провоцирую сильные болевые ощущения.
Синдром медиопателлярной складки вызывает развитие у больного таких проявлений болезни:
- сильный болевой синдром;
- хруст внутри колена;
- деформация сустава;
- отек;
- нарушения нормальной функции конечности;
- усиление симптомов при ходьбе по лестнице;
- возможность прощупать увеличенную складку.
Патология чаще возникает у людей молодого возраста, вызывая беспричинный болевой синдром в колене. Когда поражается инфрапателлярная складка, то неприятные ощущения имеют стойкий и очень сильный характер, а локализуются преимущественно на задней поверхности сустава. В периоды временного утихания воспаления остается чувство тяжести в колене и периодическое щелканье при движении.
Воспалительный процесс медиопателлярной складки
Воспалительный процесс медиопателлярной складки сопровождается выраженными симптомами, которые зачастую появляются сразу же после ушиба, падения, удара или воздействия на организм другой причины.
Считается, что первым и главным признаком болезни значится развитие болевых ощущений, которые могут иметь различный характер выраженности. При любых попытках к передвижению, даже вследствие обычной ходьбы, человека может беспокоить боль, которая снижается в состоянии покоя.
- Помимо этого, наблюдаются следующие симптомы:
- Появление специфического звука при сгибании ноги в колене (хруст, потрескивание).
- Возникает дискомфорт при движении.
- Возможно ощущение тяжести, распространяющиеся на обе конечности.
Наиболее редкими признаками могут стать незначительная отечность, припухлость и гиперемия кожи вокруг поврежденного коленного сустава.
Основной признак синовиальной складки сустава (коленного) – болезненность в данной области. Также пациенты часто замечают щелчки внутри колена. При осмотре доктор может даже прощупать складку под кожным покровом, если человек обладает худощавым телосложением.
Дегенеративно-дистрофические изменения сустава провоцирую сильные болевые ощущения.
Синдром медиальной складки влечет за собой проявление негативных симптомов, которые привносят сильный дискомфорт в жизнь пациента. Но это не главная опасность суставной болезни. Неблагоприятные последствия возникают тогда, когда человек игнорирует боль, пренебрегая походом к врачу и проведением лечения.
Воспалительный процесс медиопателлярной складки
Воспалительный процесс медиопателлярной складки сопровождается выраженными симптомами, которые зачастую появляются сразу же после ушиба, падения, удара или воздействия на организм другой причины.
Считается, что первым и главным признаком болезни значится развитие болевых ощущений, которые могут иметь различный характер выраженности. При любых попытках к передвижению, даже вследствие обычной ходьбы, человека может беспокоить боль, которая снижается в состоянии покоя.
Наиболее редкими признаками могут стать незначительная отечность, припухлость и гиперемия кожи вокруг поврежденного коленного сустава.
Гимнастика
Страдают им преимущественно лица молодого и среднего возраста. Особенно часто с ним сталкиваются спортсмены, люди, занимающиеся тяжелым физическим трудом, и те, чья профессиональная деятельность связана с длительным стоянием на ногах.
Нередко синдром появляется вследствие перенесенных ушибов и травм сустава. Спровоцировать ущемление анатомического образования могут сопутствующие заболевания суставных элементов колена.
Патология развивается на фоне недостатка синовиальной жидкости в суставе.
Боль и другие неприятные ощущения в колене появляются, если медиопателлярная синовиальная складка коленного сустава утолщена и воспалена. Это происходит из-за постоянного трения структур об оболочку в результате недостаточного выделения внутрисуставной жидкости.
Вызвать развитие заболевания может воздействие на организм человека таких факторов:
- занятие спортом;
- трудовая деятельность, связанная с постоянной нагрузкой колена;
- остеопороз;
- очаги хронической бактериальной инфекции;
- тромбофлебит;
- варикозное расширение вен;
- сахарный диабет;
- тяжелая травма в анамнезе;
- артрит;
- атеросклероз.
Симптоматика
Воспаление медиопателлярной складки проявляется постоянными болями, которые усиливаются не только при ходьбе, приседании, сгибании ноги, но и при надавливании на коленную чашечку. Болевые ощущения во время движения могут сопровождаться похрустыванием и щелчками. В некоторых случаях может наблюдаться незначительная припухлость, отечность.
Диагностика
Постановка диагноза данной патологии представляет некоторые сложности, связанные с тем, что ее симптоматика схожа с клиническими проявлениями таких проблем с суставом, как повреждение мениска, разрыв связок, разрушение хрящевой ткани. По этой причине при подозрении на воспаление используются различные методы обследования.
Для уточнения диагноза используют инструментальную диагностику, поскольку физикальные методы обследование не дают полного представления о клинической картине заболевания. Основным методом диагностики гипертрофии медиопателлярной складки является магнитно-резонансная томография (МРТ).
Процедура безболезненна, не требует особой подготовки со стороны пациента и проводится достаточно быстро. МРТ позволяет выявить не только утолщение синовиальной оболочки, но и сопутствующие повреждения.
По цвету синовиальной жидкости можно установить характер повреждения.
Выявить наличие медиальной складки можно с помощью ультразвукового исследования. У некоторых худощавых больных это удается во время пальпации колена, но такое встречается очень редко.
Для выявления причины воспаления проводится пункция синовиальной оболочки сустава и взятие внутрисуставной жидкости. Биологический материал исследуют микроскопически и высевают на питательную среду.
Это позволяет выявить бактериального возбудителя воспаления. Для более точного определения внутренних структур сустава рекомендовано проведение магнитно-резонансной томографии.
Что такое артропатия коленного сустава?
В ходе диагностики доктор осматривает пораженное место, изучает симптомы. Важно сообщить специалисту, были ли ранее травмы ноги. Если повреждение уже было и пациент прошел его лечение, то диагностировать патологию будет намного проще.
После осмотра врач ставит предварительный диагноз. Для уточнения назначается рентгеновское исследование. С его помощью оценивают состояние сустава колена, выявляют повреждения. Но на снимках увидеть медиальную складку не удается.
Поэтому доктора рекомендуют пройти магнитно-резонансную томографию. МРТ поможет распознать медиопателлярную складку и определиться с тактикой терапии.
Также врачи нередко назначают артроскопию. Она относится и к методам диагностики, и к способам лечения. При обследовании данная процедура позволяет специалисту рассмотреть пораженный сустав изнутри. Если выявлены какие-либо дефекты, то их сразу же устраняют.
Предлагаем ознакомиться: Как лечить эпикондилит локтевого сустава народными средствами
Лечение заболевания
Это поможет снять болевой синдром и постепенно устранить воспаление медиопателлярной складки. Однако, когда это образование имеет значительные размеры или в процесс вовлекаются соседние ткани, то показано лечение с помощью удаления образования.
С его целью используется артроскопия. Она также показана, если присутствует супрапателлярная складка, ведь это образование повышает риск развития злокачественного процесса.
Консервативное
Главный аспект консервативной терапии – максимальное снижение нагрузок на колено. Важно исключить физические перегрузки, сустав нельзя сгибать под прямым углом, осуществлять движения с широкой амплитудой.
Пациентам назначается выполнение упражнений лечебной физкультуры, которые способствуют стабилизации колена, укрепляют окружающие мышцы.
В тех случаях, когда положительной динамики не наблюдается, патология прогрессирует, следует провести хирургическое лечение. Оно назначается также в тех случаях, когда больной обратился слишком поздно и диагностируются осложнения.
Что такое озонотерапия, и что ей лечат?Узнайте, как принимать Сирдалуд при остеохондрозе.
Хирургическое
Если же консервативный метод лечения не дал положительного результата или же пациент вовремя не обратился за помощью, то назначают артроскопию.
Диагностика болезни
При получении травмы не стоит откладывать поход к врачу. Если возникли подозрения, то следует тут же обратиться в поликлинику. Чем быстрее будет выявлена проблема, тем лучше будет результат.
Врач осмотрит место травмы, поинтересуется какая боль, как была получена травма. Если ранее была получена травма, и пациент проходил уже лечение, то доктору будет намного легче выявить проблему.
Первое, что назначит врач после осмотра, это рентгенография. Но на рентгене медиальная складка не будет видна. Для обнаружения назначается МРТ. Если обследования свидетельствуют о синдроме медиопателлярной складки, то назначается артроскопия.
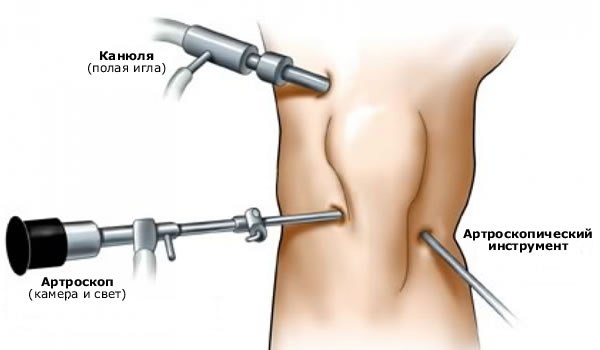
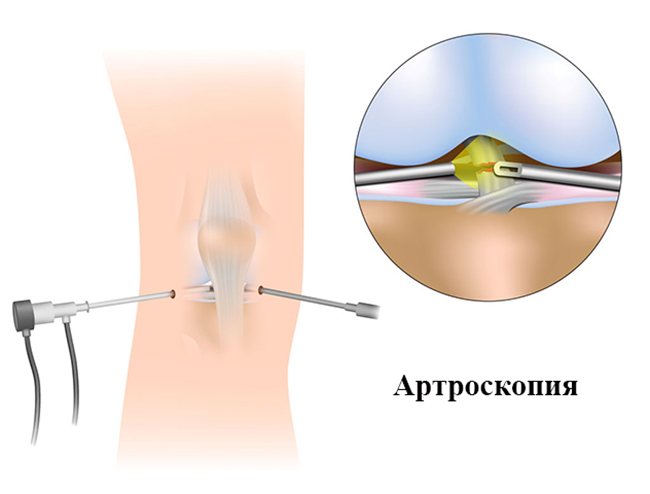
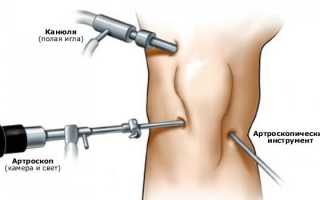
Артроскопия является достаточно распространенным методом диагностики и лечения. При данной операции можно взглянуть на сустав изнутри и при обнаружении дополнительных изъянов их можно тут же удалить.
В колене делается два надреза. В один надрез водится небольшой прибор со встроенной видеокамерой, а в другой хирургические инструменты. Так же через надрез могут, при необходимости, ввести дополнительные препараты. Не нужно вскрывать все колено, достаточно пару надрезов.
Важно! После артроскопии восстановление проходит намного быстрее.
Видео — Резекция медиопателлярной складки коленного сустава
Диагностика
Лучше обращаться за медицинской помощью при любой травме коленного сустава. Травматолог проведет осмотр, соберет анамнез, подробнее расспросит про жалобы. Пациентам назначается рентгенологическое исследование и магнитно-резонансная томография.
Для уточнения характера поражения проводится артроскопия. Данная методика помогает не только полностью рассмотреть складку в коленном суставе, но и в некоторых случаях она позволяет проводить лечебные манипуляции.
Что такое артропатия коленного сустава?
Классификация
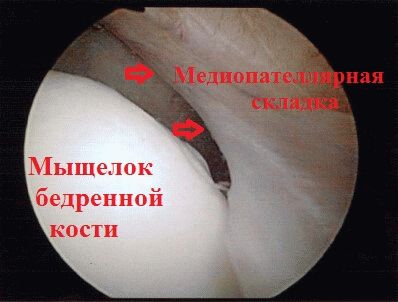
Складка может быть одиночной, двойной или (редко) тройной, а её поверхность – целостной или перфорированной.Визуализировав складку, ногу пациента несколько раз сгибают и разгибают в коленном суставе. Небольшая складка (тип1) не контактирует с медиальным мыщелком бедра во время этих манипуляций. Складка больших размеров (тип 3) может соприкасаться с мыщелком бедра и/или надколенником.
Выделяется три типа медиопателлярной складки:
- Тип 1 – рудиментарное гребнеподобное образование переднемедиальной капсулы.
- Тип 2 – складка, не соударяющаяся с медиальным мыщелком бедра и/или фасеткой надколенника при сгибании в коленном суставе.
- Тип 3 – складка, соударяющаяся с медиальным мыщелком бедра и/или фасеткой надколенника при сгибании в коленном суставе.
Максимальное разгибание колена.В некоторых случаях данный прием позволяет создать пространство между складкой и мыщелком бедра, через которое удаётся продвинуть артроскоп в дистальном направлении.
Доступ в медиальный отдел через медиальный заворот.Место отхождения складки от капсулы обычно располагается на небольшом удалении от мыщелка бедра. При этом пространство, через которое можно попасть дистально в медиальный заворот и далее, в медиальный отдел сустава, остаётся свободным.
Разволокнение свободного края складки.Такие изменения указывают на постоянное ущемление складки между надколенником и мыщелком бедра.
Гиперплазия синовиальной ткани на складке или медиальном мыщелке бедра.Это свидетельствует о постоянном раздражении складки, при ущемлении или контакте с медиальным мыщелком бедра во время длительного сгибания.
Рубцово-изменённый и утолщённый край складки.Это признак постоянного раздражения, вызванного «прокатыванием» края складки по медиальному мыщелку бедра при сгибании и разгибании.
Повреждения хряща на медиальном мыщелке бедра.Длительное сдавление складки при сгибании в коленном суставе может повредить хрящ медиального отдела блока бедренной кости или проксимальной части медиального мыщелка.
Повреждения хряща медиальной фасетки надколенника.При ущемлении складки между мыщелком бедренной кости и надколенником может повреждаться хрящ медиальной фасетки последнего.Артроскопическая оценка медиопателлярной складки выполняется в «неестественных» условиях, так как полость сустава растянута жидкостью или газом. В результате расстояние между мыщелком бедра, надколенником и складкой представляется большим, чем без растяжения.
Причины синдрома медиопателлярной складки коленного сустава
Патология развивается на фоне недостатка синовиальной жидкости в суставе.
Боль и другие неприятные ощущения в колене появляются, если медиопателлярная синовиальная складка коленного сустава утолщена и воспалена. Это происходит из-за постоянного трения структур об оболочку в результате недостаточного выделения внутрисуставной жидкости. Частая микротравматизация также провоцирует то, что развивается гипертрофия складок.
При этом связка, которая крепится к образованию, также утолщается и воспаляется, из-за этого болезнь распространяется на все ткани сустава. Дегенеративно-дистрофические процессы в суставе или попадание внутрь синовиальной оболочки бактериального агента является важным провоцирующим моментом для медиопателлярного синдрома.
Вызвать развитие заболевания может воздействие на организм человека таких факторов:
- занятие спортом;
- трудовая деятельность, связанная с постоянной нагрузкой колена;
- остеопороз;
- очаги хронической бактериальной инфекции;
- тромбофлебит;
- варикозное расширение вен;
- сахарный диабет;
- тяжелая травма в анамнезе;
- артрит;
- атеросклероз.
Лечение синдрома
Синдром медиопателлярной складки коленного сустава — воспалительный процесс, для которого характерно развитие болевых ощущений в пораженной области. Особенностью патологии является то, что поражаются сразу оба коленных суставов. Отсутствие лечения может привести к инвалидности, поэтому здесь важна ранняя диагностика. По МКБ-10 патология имеет код М22.2 и характеризуется как воспаление медиопателлярной складки.
Синдром медиопателлярной складки коленного сустава трудно поддается диагностике из-за широкого спектра симптомов, связанных с коленным суставом. Заболевание сопровождается нестабильностью надколенника, тендинитами и повреждением мениска. Болезненность связана с воспалением складки, образованной синовиальной оболочкой.
Признаки патологии схожи и пересекаются с клинической картиной других синдромов:
- боли по передней и внутренней части колена;
- приступообразные и эпизодические боли;
- болезненность при нажатии;
- «слабость» колена при движении;
- ощущение блокировки сустава.
Обострение симптомов происходит во время движения: при подъеме по лестнице, при длительном стоянии, сидении на корточках, приседаниях.
Заподозрить развитие синдрома медиопателлярной складки можно по следующим диагностическим признакам:
- боли в медиальном мыщелке бедра;
- видимые и осязаемо болезненные складка;
- слышимый щелчок при движении колена – болезненная дуга – 30-60 градусов;
- положительный тест пододеяльника: боль снижается, если зажать одеяло между коленями во время сна.
Для диагностики важно отметить, что симптомы усиливаются при подъеме со стула после длительного сидения. При хронических воспалениях наблюдается атрофия четырехглавой мышцы бедра.
Синдром медиопателлярной складки коленного сустава нечасто встречается. Клиническая картина патологии не имеет характерных признаков, поэтому выставление правильного диагноза способно затянуться, что может привести к хронизации заболевания и осложнениям. Именно поэтому пациентам важно внимательно относится к любому дискомфорту коленного сустава и вовремя обращаться к врачу.
Синдром медиопателлярной складки или плики — это проблема, при которой боль возникает во вроде бы здоровом коленном суставе. Сама по себе медиопателлярная складка не является проявлением какой-либо патологии. Медиопателлярная складка становится источником боли в коленном суставе лишь после травмы или в результате чрезмерных нагрузок.
Диагноз синдром медиапаттелярной складки зачастую поставить затруднительно, но если источником боли является она, Вас можно достаточно легко вылечить. Данная статья поможет Вам лучше понять, что такое медиопателлярная складка, когда она может стать источником боли, и как врачи на современно уровне лечат это заболевание.
Когда появляются болевые ощущения и дискомфорт
Главные факторы развития синдрома медиопателлярной складки коленного сустава – чрезмерная физическая нагрузка или травма. Обычно с таким явлением сталкиваются спортсмены. Особенно это проявляется в первое время занятий, когда человек пренебрегает разминкой перед тренировками.
Признаки, лечение и прогноз рака ТБС
Важно всегда разогревать мышцы и разминать кости, связки перед основным занятием. Это позволяет организму хорошо переносить нагрузки. Если не подготовить его, а сразу перейти к тяжелым упражнениям, то последствия могут быть неблагоприятными.
Также синдром может носить врожденный характер. Но это происходит редко.
Главные факторы развития синдрома медиопателлярной складки коленного сустава – чрезмерная физическая нагрузка или травма. Обычно с таким явлением сталкиваются спортсмены. Особенно это проявляется в первое время занятий, когда человек пренебрегает разминкой перед тренировками.
Признаки, лечение и прогноз рака ТБС
Важно всегда разогревать мышцы и разминать кости, связки перед основным занятием. Это позволяет организму хорошо переносить нагрузки. Если не подготовить его, а сразу перейти к тяжелым упражнениям, то последствия могут быть неблагоприятными.
Симптомы могут усиливаться при физической нагрузке и ходьбе по лестницам.
Группы риска
В группу риска возникновения синдрома медиопателлярной складки коленного сустава входят люди, которые регулярно занимаются спортом и посещают тренажерный зал. Основные виды спорта, которые могут стать причиной нарушений в коленном суставе, следующие:
- бег;
- велоспорт;
- прыжки, в которых предусматривается перегрузка коленного сустава.
Нередко данный синдром развивается у людей, чья работа предполагает долгое пребывание на ногах.
Патология может возникнуть и у спортсменов со старыми травмами, затрагивающими поражение мениска, коленного сустава и крестообразной связки.
Что это такое
У каждого человека в период развития происходит формирование медиопателлярной складки. В детском возрасте она, как правило, постепенно атрофируется. В некоторых случаях этот процесс не завершается, и в колене всю жизнь находится небольшой остаток образования.
Медиопателлярная складка коленного сустава не выполняет никаких функций, она является рудиментом. Во взрослом возрасте структура имеется приблизительно у 30 % людей, предрасположенность отмечается у лиц, принадлежащих к монголоидной расе.
Иногда может происходить воспаление данного элемента, что клинически проявляется болевым синдромом. Это и есть синдром медиопателлярной складки. Кроме воспалительного процесса, вызванного инфекционными или бактериальными агентами, причиной патологии могут выступать серьезные физические нагрузки на колено (например, у спортсменов) или условия труда, при которых необходимо долго стоять.
Диагностика патологии
На начальной стадии заболевание очень трудно отличить от какого-либо другого поражения коленного сустава, к примеру, от обычного ушиба. В связи с этим при подозрении на развитие синдрома медиопателлярной складки коленного сустава рекомендовано проведение таких инструментальных методов обследования, как:
- Магниторезонансная томография. Данный метод позволяет узнать точное место локализации очага воспаления. Также можно воспользоваться компьютерной томографией.
- Исследование с помощью ультразвука. Оно помогает определить, насколько сильно поражен сустав.
- Рентгенография. С помощью данного метода оценивается характер изменений, развивающихся в полости сустава и хрящевой ткани.
Лечение синдрома медиопателлярной складки медикаментозными препаратами может быть эффективно только на начальной стадии, когда еще не произошло патологическое разрушение тканей.
В процессе лечения проводятся обработка пораженного участка и прием препаратов, оказывающих противовоспалительное действие. Препараты данной группы устраняют болевой синдром, а также способствуют предотвращению разрушительного процесса.
В качестве болеутоляющих средств применяют анальгетики, которые оказывают как местное, так и системное воздействие на организм. Однако важно помнить о том, что категорически запрещено применять препараты, оказывающие согревающее действие, так как они могут только ускорить патологический процесс.
Для устранения болевого синдрома также помогает обычный лед, который нужно прикладывать на пораженный участок. При помощи льда можно устранить и отечность сустава. Если ни медикаменты, ни лед не помогают, то врач может порекомендовать внутрисуставную инъекцию 1%-ного раствора лидокаина. Но во время процедуры лекарство нельзя вводить непосредственно в медиопателлярную складку.
В комплексе с медикаментозной терапией рекомендовано применение физиотерапевтического лечения. Оно помогает устранить синдром медиопателлярной складки коленного сустава, а в дальнейшем и купировать воспалительный процесс. Основными методами физиотерапии в данном случае являются:
- Фонофорез, магнитотерапия и ионофорез.
- Ультрафиолетовое облучение и ультравысокочастотная индуктотермия.
Важно помнить о том, что при терапии синдрома медиопателлярной складки следует отменить все физические нагрузки на коленный сустав. Если тщательно следовать всем предписаниям специалиста, то выздоровление может наступить уже через 4-6 недель после развития патологии.
Причины заболевания
Синдром медиопателлярной складки колена
Широкое распространение гипертрофированной медиопателлярной складки объясняется тем, что коленный сустав является самым задействованным суставом в передвижении людей. Он участвует почти во всех попытках к движению и включается в работу при многих упражнениях.
Анатомическое расположение складки характеризуется участком между бедренной костью и надколенником. Образуется из синовиальной полости, поэтому при воздействии на организм негативных факторов, она ущемляется и происходит ее воспаление.
Главными факторами образования такой болезни являются:
- Возраст — у пожилых людей риски развития патологии повышаются, поскольку со временем организм теряет прежние свойства, суставы изнашиваются и быстро подвергаются внешним воздействиям. После 40 лет первое место по распространенности среди всех артрозов занимает гонартроз.
- Высокая физическая нагрузка — это основная причина медиопателлярной складки колена. Особенно она встречается среди спортсменов и любителей подвижного образа жизни, которые пренебрегают растяжке и предварительному разогреву перед выполнением упражнений.
- Травматизация конечности.
- Наличие способствующих патологий суставов.
Предрасполагающими факторами в возникновении болезни могут выступать переохлаждения, лишняя масса тела, неправильное питание, наследственность и несвоевременное лечение заболеваний опорно-двигательного аппарата.
Хирургическое вмешательство
Если лечение медиопателлярной складки медикаментозными препаратами не дало должного результата, и патология затянулась на несколько месяцев, то в этом случае рекомендовано хирургическое вмешательство.
Данный метод оперативного вмешательства называется артроскопией. Во время процедуры врач через предварительно сделанные проколы вводит в коленный сустав артроскоп, который соединен со специальной видеокамерой. Благодаря встроенной видеокамере на монитор выводится внутренняя полость коленного сустава, и под контролем артроскопа медиопателлярная складка полностью удаляется.
Во время артроскопии можно провести полную диагностику сустава и, если это необходимо, устранить другие повреждения коленного сустава, к примеру, разрывы мениска или связок.
Восстановительный период после проведенного хирургического вмешательства по удалению медиопателлярной складки длится не более полутора месяца. Во время него применяются физические упражнения, помогающие поддерживать оптимальный тонус мышц.
Реабилитация
При восстановительном периоде после операции требуется четко следовать инструкциям лечащего доктора. Коленный сустав не подвергают иммобилизации. Впервые повязка накладывается на второй день после терапии, а потом по мере необходимости.
Ходить пациент способен уже спустя 3 часа после оперативного вмешательства. При передвижении необходимо пользоваться костылями и не нагружать пораженный сустав. Нагрузку начинают с 4 дня реабилитации, постепенно увеличивая ее.
Со 2 дня после операции рекомендуется выполнять упражнения из лечебной физкультуры. Они помогают укрепить мышечные ткани бедра и голени. Через неделю снимаются швы. На протяжении 2 недель человек посещает физиотерапевтические процедуры для наиболее быстрого восстановления функциональности сустава.
Гимнастические упражнения
Выбор гимнастических упражнений при синдроме медиопателлярной складки коленного сустава полностью зависит от характера нарушений и от того, в какой степени развивается патологический процесс.
Все занятия должны проводиться под строгим контролем физиотерапевта, и только в условиях стационара. Курс лечебной физкультуры помогает устранить болевой синдром, остановить воспалительный процесс и нормализовать кровообращение в проблемной зоне.
Во время занятий рекомендуются упражнения по укреплению медиальной части бедра, а также те, которые повышают эластичность сухожилий и связочного аппарата.
Воспалительный процесс, развивающийся в коленном суставе при синдроме медиопателлярной складки, очень опасен и может привести к разрушению хрящевой ткани, что впоследствии может грозить инвалидностью больному. Поэтому при первых исмптомах следует незамедлительно посетить врача. Вовремя начатое лечение намного ускорит процесс выздоровления.
Диагностика синдрома
Диагностирует патологию врач-травматолог, исходя из визуального осмотра, опроса пациента и использовании следующих инструментальных методов исследования:
- Магниторезонансная томография (МРТ) — самый действенный и достоверный способ выявления болезни. Благодаря ему, врач осматривает степень поражения сустава и обнаруживает локализацию воспаления.
- Ультразвуковое исследование — помогает оценить состояние мягких тканей, сустава и связок.
- Рентгенография — не менее эффективный метод обследования, с помощью которого тоже можно обнаружить заболевание, оценить тяжесть воспалительного процесса и степень разрушения сустава.
Более действенным способом диагностики является артроскопический метод. Благодаря ему врач может подробнее рассмотреть коленный сустав и медиопателлярную складку. Развитию патологии будут способствовать появление гипертрофии, снижение или полное отсутствие сосудистого рисунка и фиброзирование.
Диагностические методы
При физическом осмотре у пациента прощупываются болезненные точки вдоль медиальной и нижней частей надколенника. В некоторых случаях врач ощущает болезненную, гипертрофированную мембрану.
Квадрант инферомедиальный (нижнемедиальный) квадрат под надколенником является наиболее болезненным. Смещение коленной чашки внутрь приводит к усилению боли, что связано с болезненностью тканей при пальпации, но не всегда сопутствует пателлярной нестабильности.
Диагностическим критерием является боль при прощупывании медиопателлярной сладки при отсутствии внутрисуставного выпота, свидетельствующего о травмах связок. Следует отличать патологию от воспаления и сжатости связок, болезненности мест прикрепления мышц. Чаще всего воспаление медиопателлярной складки дифференцируют с травмами менисков у спортсменов.
Методы лечения
Квадрант инферомедиальный (нижнемедиальный) квадрат под надколенником является наиболее болезненным. Смещение коленной чашки внутрь приводит к усилению боли, что связано с болезненностью тканей при пальпации, но не всегда сопутствует пателлярной нестабильности.
Диагностическим критерием является боль при прощупывании медиопателлярной сладки при отсутствии внутрисуставного выпота, свидетельствующего о травмах связок. Следует отличать патологию от воспаления и сжатости связок, болезненности мест прикрепления мышц. Чаще всего воспаление медиопателлярной складки дифференцируют с травмами менисков у спортсменов.
Тест на блокировку
Рентгеновский снимок поможет исключить сопутствующие патологии, но не визуализирует складку. Только на МРТ можно различить воспалительный процесс, однако его используют для диагностики других заболеваний, которые связаны с раздражением складки.
Тест на блокировку
При восстановительном периоде после операции требуется четко следовать инструкциям лечащего доктора. Коленный сустав не подвергают иммобилизации. Впервые повязка накладывается на второй день после терапии, а потом по мере необходимости.
Ходить пациент способен уже спустя 3 часа после оперативного вмешательства. При передвижении необходимо пользоваться костылями и не нагружать пораженный сустав. Нагрузку начинают с 4 дня реабилитации, постепенно увеличивая ее.
Со 2 дня после операции рекомендуется выполнять упражнения из лечебной физкультуры. Они помогают укрепить мышечные ткани бедра и голени. Через неделю снимаются швы. На протяжении 2 недель человек посещает физиотерапевтические процедуры для наиболее быстрого восстановления функциональности сустава.
После рождения данный рудимент постепенно рассасывается. Но случается это не всегда.
В некоторых случаях перегородка не исчезает, может со временем воспаляться, из-за чего возникает синдром медиопателлярной складки.
По каким причинам эта часть коленного сустава не рассасывается, неизвестно. Но точно определено наличие наследственной предрасположенности. Какие-либо факторы внешней среды не могут повлиять на процесс рассасывания коленной медиопателлярной складки.
Синдром медиопателлярной складки – внезапно возникшая боль в колене, причина появления которой – воспаление складки. Возникает синдром медиопателлярной складки не у всех людей, имеющих подобный рудимент. Чтобы начал формироваться воспалительный процесс, нужно влияние определенных факторов.
Заболевание чаще диагностируется у людей, занимающихся определенными видами спорта, подразумевающими частые прыжки и большую нагрузку на нижние конечности:
- волейбол;
- хоккей;
- футбол;
- баскетбол.
Синдром медиопателлярной складки возникает в большинстве случаев на обеих конечностях, но его симптомы носят перемежающийся характер. Это означает, что боль и чувство дискомфорта проявляется то на левой ноге, то на правой. Вследствие этого постановка диагноза может значительно затрудняться.
Клиническая картина
Синдром медиопателлярной складки проявляется болью ноющего характера, охватывающей весь сустав колена. Когда человек долго сидит или лежит, а потом начинает сгибать и разгибать колено, могут быть слышны характерные щелчки, боль в такие моменты усиливается.
Синдром медиопателлярной складки может стать причиной защемления этой складки между костью бедра и коленной чашечкой, из-за чего болевой симптом значительно усиливается. При отсутствии своевременного лечения наличие постоянного воспалительного процесса в колене может привести к постепенному размягчению, а в дальнейшем и полному разрушению хрящевой ткани сустава.
Может развиться артроз пателло-феморального типа. Постоянно воспаленная межсуставная складка начинает постепенно уплотняться, и при каждом движении коленом хрящ сустава травмируется. Хрящевая ткань коленного сустава не подлежит полному восстановлению.
Постановка диагноза
Синдром медиопателлярной складки – одно из немногих заболеваний коленного сустава, для диагностики которого можно применять метод ультразвукового исследования. При подозрении на осложнения необходимо пройти магнитно-резонансную томографию.
Терапия
Квадрицепс – мышца, отвечающая за стабилизацию коленного сустава, и без постоянной умеренной нагрузки она быстро атрофируется.
При отсутствии положительной динамики от консервативного лечения требуется хирургическое удаление медиопателлярной складки.
В Центре спортивной травматологии и восстановительной медицины удаление складки проводится методом артроскопии.
Это малоинвазивная операция, не требующая полостных разрезов, имеющая минимальные риски осложнений и характеризующаяся коротким восстановительным периодом.
Терапия проблемы зависит от ее степени выраженности. Когда складка имеет небольшие объемы, а патологический процесс еще не успел распространиться на соседние ткани прибегают к использованию нестероидных противовоспалительных препаратов в виде мазей или внутримышечных инъекций. Это поможет снять болевой синдром и постепенно устранить воспаление медиопателлярной складки.
Ведь утолщение затрудняет движение отдельных частей сустава, и нагрузка на них, соответственно, возрастает. Гипертрофия медиопателлярной складки может быть спровоцирована:
- ушибом колена;
- ударом в область его сгиба;
- продолжительным периодическим бегом;
- бесконтрольными занятиями фитнесом;
- длительной ездой на велосипеде.
При травмировании колена медиопателлярная складка ущемляется. При беге, езде на велосипеде, выполнении различных упражнений коленный сустав пребывает в постоянном ритмичном движении, что приводит к набуханию складки. В обоих случаях она неизбежно воспаляется.
Лечение
Чтобы добиться таких результатов, на период лечения необходимо:
- стабилизировать проблемный сустав посредством тейпирования;
- восстановить длину мышц;
- укрепить четырехглавую и другие мышцы;
- провести лечение и коррекцию иных нарушений нижних конечностей.
Одновременно с этим применяются медикаментозные средства, физиотерапия и специальные упражнения. В случае если консервативная терапия не дает положительных результатов, применяется резекция (артроскопия).
Медикаментозное
Препараты этой группы приостанавливают и купируют патологический процесс, снимают боль и предотвращают разрушение.
В рамках медикаментозной терапии применяются анальгетики как местного, так и системного действия. Важно в период лечения отказаться от применения согревающих препаратов. Последние ускоряют течение воспалительного процесса.
Вместе с лекарственными препаратами для лечения синдрома применяются методы физиотерапии:
- УВЧ;
- УФО;
- фонофорез;
- ионофорез;
- магнитотерапия.
Хирургическое
При необходимости в ходе операции врач высвобождает латеральные ткани, которые удерживают наколенник. Этим снижается нагрузка на медиопателлярную складку. Восстановление пациента после радикального вмешательства занимает не более 1,5 месяца. Во время реабилитации применяются специальные физические упражнения, поддерживающие нормальный мышечный тонус.
Гимнастика
Гимнастические упражнения подбираются с учетом степени развития патологического процесса и характера нарушений. Занятия проводятся под наблюдением врача в клинических условиях. ЛФК помогает приостановить развитие воспаления, снять отечность и ускорить кровообращение в проблемной зоне.
Основу занятий составляют упражнения, которые укрепляют мышцы медиальной части бедра, повышают эластичность связочного аппарата и сухожилий. Благодаря таким занятиями снижается уровень нагрузки, которую испытывает колено.
Синдром медиопателлярной складки возникает из-за травм и иных повреждений суставов. Воспалительный процесс, протекающий в колене, провоцирует постепенное разрушение хрящевой ткани, что несет большую опасность. В отсутствии адекватного и своевременного лечения пациент может стать инвалидом.
Гигрома сустава: причины и лечение заболевания.
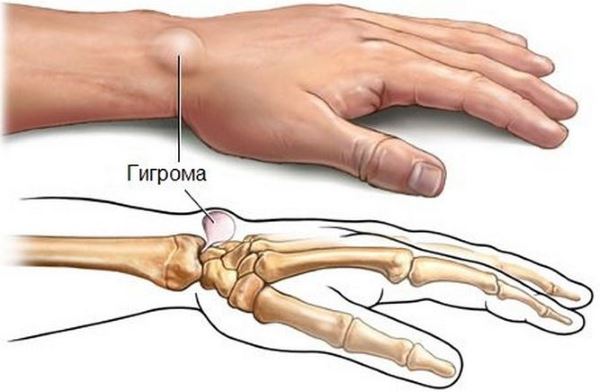
Гигрома — что это такое?
Гигрома — ограниченное образование, которое содержит серозную жидкость. Гигрома сустава представляет опухолевидную кисту, которая имеет доброкачественное течение. Заболевание в 3 раза чаще поражает лиц женского пола в возрасте от 25 до 35 лет. Среди детей и людей пенсионного возраста данная патология практически не встречается. Патология локализует везде, где есть соединительная ткань. Наиболее частое возникновение кисты — в области лучезапястного сустава, на его тыльной поверхности.
Достаточно редко патологию возникает на ладонных поверхностях, на пальцах и стопах. Это распространённое заболевание, особенно среди людей определенных профессий (водители, кассиры и т.д.)
Причины развития заболевания
Гигрома сустава — полиэтиологическое заболевание, причины возникновения которого до сих пор являются предметом спора ученых и врачей мира. К основным факторам риска развития патологии относят:
- Наследственный фактор. Известны случаи возникновения недуга у членов одной семьи и кровных родственников.
- Травма. Являются одной из основных причин формирования опухоли. Разрывы связок, растяжения, переломы и неоднократные ушибы увеличивают риск развития патологии. Важную роль играют неоднократные поражения одного и того же сустава.
- Занятия спортом. Высокая физическая нагрузка, долгое нахождение в одном положении, постоянная нагрузка на один сустав увеличивают вероятность возникновения гигромы.
- Профессиональная деятельность. Люди определенных профессий (музыканты, водители, программисты и др.) подвержены развитию недуга.
Классификация и виды
Существует несколько видов заболевания, в зависимости от локализации:
- Гигрома лучезапястного сустава и запястья. Образование при данной локализации находится под связками и виднеется над кожей. Болевые ощущения выражены слабо. При постоянном трении гигромы о предметы и одежду опухоль увеличивается в размерах, может нагнаиваться.
- Гигрома плечевого сустава. Формируется в основном в верхней части плеча, чаще всего возникает у спортсменов (пловцов, теннисистов). Гигрома плечевого сустава представлена на фото.
- Гигрома на пальцах рук и ног. Вызывает дискомфорт и болевые ощущения. Происходит постоянное трение гигромы об обувь или предметы, что вызывает увеличение опухоли, боль.
- Гигрома стопы. Располагается около голеностопного сустава, вызывает болевые ощущения и дискомфорт. При появлении рекомендовано хирургическое удаление во избежание нагноения кисты.
- Гигрома коленного сустава. Киста локализуется в непосредственной близости к суставу и синовиальной сумке. Образуется вследствие постоянной ходьбы или травмы колена. Может возникать бурсит.
- Гигрома ключицы. Редкая патология, возникающая при постоянном трении грубой одежды о ключицу и шею. Пример гигромы ключицы представлен на фото.
- Гигрома предплечья. Встречается редко, представляет собой образование мягкой или эластичной консистенции. Гигрому предплечья можно посмотреть на фото
Местоположение и длительность нахождения опухоли вызывает формирование различной консистенции гигромы. В зависимости от этого выделяют 3 вида:
- Мягкие. Малозаметна на коже, не вызывает дискомфорта и болевых ощущений, чаще локализуется в области, богатой подкожно — жировой клетчаткой.
- Плотноэластичные. Чаще всего достигают средних размеров, могут вызывать дискомфорт при соприкосновении с поверхностями. При длительном течении могут перерождаться в твердые.
- Твердые. Часто вызывают боль и дискомфорт, иногда хронического характера. В основном локализуются в области лучезапястного и голеностопного суставов.
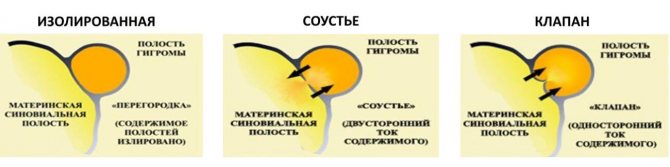
По особенностям строения выделяют 3 типа образований:
- Изолированная. Полость кисты не имеет сообщения с суставом и его капсулой. Киста прикреплена к основанию суставной капсулы.
- С соустьем. Имеется сообщение между кистой и суставом, по которому перетекает синовиальная жидкость.
- С клапаном. Имеется сообщение гигромы и сустава, при этом в образовавшемся канале формируется складка, выполняющая роль клапана. Жидкость попадает в кисту только при натуживании и высокой физической нагрузке.
Симптоматика новообразования
Начало болезни обычно не проявляет себя болью и дискомфортом, но с увеличением размеров гигромы, возникают неприятные ощущения. Симптомокомплекс заболевания строится на следующих проявлениях:
- Образование одиночного округлого образования различной консистенции, которое четко отграничено под кожей от других тканей. Кожа над гигромой свободно оттягивается и перемещается.
- При увеличении размеров усиливается чувство дискомфорта, при надавливании на кисту возникает боль различной интенсивности.
- В покое чаще всего гигромы не беспокоят пациентов, однако при нагноении, а также больших размеров образования может возникать ноющая тупая боль.
- При частом трении может возникать воспаление, нагноение образования. При этом кожа приобретает багровый оттенок, грубеет, повышается местная температура и возникает резкая боль.
Диагностика заболевания
Диагностика основывается на изучении анамнеза жизни и заболевания, профессиональной деятельности, наследственного анамнеза, симптоматики болезни, осмотре специалиста, а также данных инструментальных исследований (чаще всего рентгенография). Обычно поставить диагноз «гигрома сустава» не составляет труда. Однако в сомнительных случаях можно прибегнуть к дополнительным методам: УЗИ пораженного сустава, магнитно — резонансная томография, пункция кисты.
Дифференциальную диагностику проводят с опухолевыми новообразованиями мягких тканей (эпителиальные кисты, липомы, атеромы). Учитывая консистенцию и локализацию, гигромы часто дифференцируют с опухолями костей и связок.
Методы лечения
Начальный этап лечения гигромы суставов предполагает назначение мазей, кремов и физиотерапии. При больших размерах опухоли, а также запущенности процесса целесообразно проведение оперативного вмешательства и удаления образования. Рассмотрим основные методы лечения.
Медикаментозное лечение
Консервативное лечение гигромы суставов используется при небольших размерах образования, а также при возникновении воспаления. Рассмотрим основные группы препаратов и показания к их назначению:
- Антисептические мази. Применяются на начальных этапах болезни, обладают противовоспалительным эффектом (мазь Вишневского, индометациновая мазь)
- Нестероидные противовоспалительные мази (Диклофенак, нимесулид) снимают воспаление, оказывают обезболивающее действие.
- Гормональные мази (глюкокортикоиды, дипросалик, дипроспан) оказывают противовоспалительное, иммуносупрессивное и заживляющее действие. Способствуют уменьшению в размерах опухолевидного образования.
Физиопроцедуры
| Вид процедуры | Механизма лечебного действия | Методика проведения |
| Грязевые, парафиновые ванночки. | Нагрев кожных покровов усиливает локальное кровообращение и улучшает метаболические процессы, в результате чего стихает воспаление. | Проводят курс 7-10 процедур 1 раз в день Время процедуры: 15-20 мин. |
| Ультрафиолетовое облучение | Данный вид излучения вызывает выработку противовоспалительных веществ, снимает болевые ощущения путем уменьшения воздействия на нервные окончания. Стимулируется локальное кровообращения и улучшаются метаболические процессы. | Курс: 6-8 процедур через день Время: 15-25 мин. |
| Электрофорез с различными медикаментами | Данный вид оказывает обезболивающее, регенеративное, противовоспалительное действие, улучшая микроциркуляцию и уменьшая боль. | Курс: 7-10 процедур через день Время: от 5 до 15 мин в зависимости от используемого лекарства. |
| УВЧ | Способствует прогреванию глубоких слоев кожи, улучшает микроциркуляцию, снимает воспаление и боль. | Курс: 8 – 10 процедур 1 раз в день Время: 10-15 мин. |
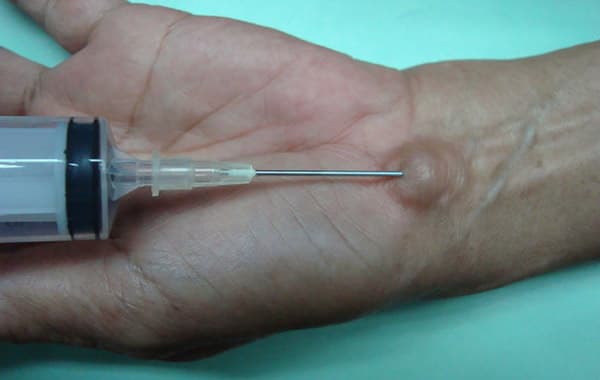
Пункция при гигроме
Пункция — это консервативный метод лечения, который проводится путем удаления содержимого гигромы через прокол с помощью шприца. Процедура выполняется под местной анестезией в асептических условиях. Выполняют прокол кожи иглой в области кисты, с помощью шприца откачивают серозное содержимое. Обычно в полость кисты вводят противовоспалительные и антибактериальные средства, после чего производят тугое бинтование конечности или накладывают давящую повязку. Данный метод применяют также при воспалении образования. В этом случае откачивают гнойное или серозно — гнойное содержимое, после чего вводят антибиотики.
Несмотря на эффективность, безопасность и простоту данного метода в 20-40 % случаев возникает рецидив болезни. Это происходит по тому, что капсула гигромы остается нетронутой и со временем внутри нее постепенно накапливается жидкость.
Операция при гигроме
Оперативное вмешательство – эффективный и радикальный способ избавления от данного недуга. Рецидив болезни в этом случае составляет 10-12% в том случае, если по какой-либо причине оставили кусочек капсулы гигромы.
Показания и цель операции
Целью удаления гигромы является быстрое и полное избавление от опухолевидного образования. К показаниям к проведению операции относятся:
- Стремительное увеличение размеров образования, большие размеры (более 3 см)
- Болезненные ощущения как при движении и надавливании, так и в состоянии покоя
- Ограничение подвижности конечности или нарушения ее функции
- Дискомфорт, эстетическое недовольство, желание пациента
Техника проведения операции
Подготовка в вмешательству представляет собой лабораторное обследование ( ОАК, ОАМ, свертываемость крови, анализ крови на гепатиты С и В, ВИЧ, RW). Дополнительно проводят ренгенографию или томографию пораженного участка для уточнения размеров и локализации опухоли. Вмешательство проводят под местной анестезией в амбулаторных условиях. Вначале проводят «обескровливание» конечности путем наложения жгута выше места предполагаемой операции. После обработки операционного поля асептическим раствором хирург выполняет разрез кожи в проекции гигромы. Выделяет и отсепаровывает кисту, затем аккуратно удаляет образование. Далее выполняют ревизию раны, после чего зашивают кожу косметическим швом. Обрабатывают швы, накладывают асептическую повязку, выполняют тугое бинтование конечности.
В настоящее время все большей популярностью пользуется лазерный и эндоскопический методы удаления гигромы. Они менее травматичны и не оставляют шрамов. Операция также проводится в амбулаторных условиях под местной анестезией в асептических условиях. Через микроскопический разрез на коже направляют лазерный луч, с помощью которого удаляется жидкость и затем капсула. При эндоскопическом удалении через микроразрез проводят специальные инструменты, которые разрушают капсулу, содержимое отсасывается с помощью специального аспиратора. После проведения операции при любых способах берется часть опухоли для гистологического исследования.
Послеоперационная реабилитация
Восстановительный период после операционного удаления варьирует от 1 до 3- х недель в зависимости от размеров кисты и способа вмешательства. Правильное выполнение всех назначений врача сокращает период реабилитации и уменьшает риск повторного развития недуга. В восстановительном периоде назначается тугое бинтование конечности, ежедневная смена асептической повязки, антибактериальная и противовоспалительная терапия. Также для улучшения заживления раны показана физиотерапия (Электрофорез, УВЧ, магнитотерапия и др.). При нарушении и ограничении функции после операции показана лечебная физкультура и массаж под руководством тренера.
Заключение
Гигрома сустава – частая патология, которая может протекать бессимптомно, так и причинять значительный дискомфорт человеку. Ранняя диагностика позволяет безоперационно избавиться от данного недуга. А современные методы лечения помогает быстро и эффективно удалить гигрому и снизить вероятность повторного возникновения недуга. Прогноз при заболевании благоприятный, ведь киста никогда не перерождается в злокачественное образование, а правильное удаление и лечение патологии позволяет забыть о болезни навсегда.
https://youtu.be/hljqDhUzLxA
Методы терапии
Выбор тактики лечения зависит от степени запущенности патологического процесса и болевого синдрома.
На ранних этапах формирования патологии применяют консервативную терапию, которая включает медикаментозное лечение и физиотерапию.
К широко используемым физиопроцедурам, которые позволяют остановить воспалительный процесс и устранить болевой синдром, относятся:
- магнитотерапия;
- лазеротерапия;
- электрофорез;
- ультразвуковая терапия.
На первых этапах развития синдрома не проводят оперативного вмешательства. Избавиться от патологии удается с помощью ограничения физических нагрузок. Это позволит уменьшить гипертрофию коленного сустава.