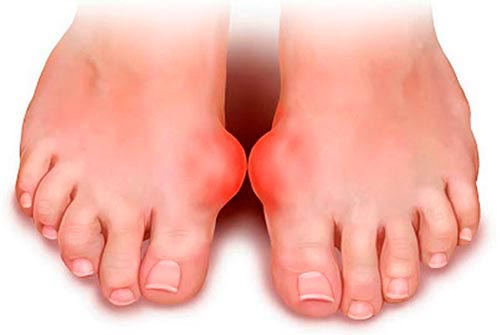
Артроз плюснефалангового сустава
От появления и развития данного заболевания не застрахованы ни мужчины, ни женщины. Патология начинается с разрушения хрящевой ткани, для нее не существует возрастных ограничений: артроз сустава доставляет неудобство не только пожилым людям, но и молодым. Симптомы болезни, среди которых отечность, боль, ограничение подвижности, заставляют не затягивать с лечением артроза. Во многих случаях заболевание удается победить консервативными методами, а в остальных – практикуется оперативное вмешательство для обездвиживания и замены сустава искусственным.
Клиническая картина дегенеративного недуга
Следите за своими ногами, не дайте недугу развиваться
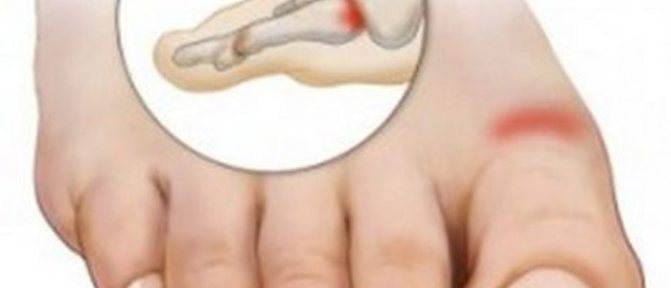
Из-за физиологических особенностей нижней части стопы, большая часть нагрузки приходится на первый плюснефаланговый сустав. Развитие дегенеративной патологии начинается в большом пальце. По мере прогрессирования патологического состояния возможно разрушение хрящевой ткани во втором и третьем плюснефаланговом суставе. Симптомы заболевания в зависимости от стадии развития:
- Начальной стадии остеоартроза характерна преходящая боль в передней части нижнего отдела ноги. Первый плюснефаланговый сустав начинает утолщаться, из-за чего незначительно ограничено движение. Боль локализованная, ухудшается после длительной физической активности. Первая степень характеризуется микроразрывами связок и слабым воспалительным процессом в них.
- На второй стадии остеоартроза характерно формирование «мягкого» образования в области деформации. Происходит нарушение функций синовиальной мембраны. Начинается развитие дистрофии суставной сумки и синовиальной мембраны. Костные разрастания — остеофиты — доставляют невыносимую боль. Появляется эрозия хрящевой оболочки сустава. Большой палец начинает отклоняться в сторону. Больной старается не наступать на него из-за болезненности, поэтому заметно косолапие. Возможно образование мозоли.
- На третьем этапе прогрессирования заболевания пациенты испытывают боль в покое. Жесткость, возникающая утром, после отдыха или бездействия длится более 30 минут. В области деформации формируется «твердое» образование. Третьей стадии характерна тяжелая деформация кости, нарушение оси сочленения, недостаточность связок, проявляющаяся контрактурой и нестабильностью сустава. Образуется субхондральный остеосклероз, возможно формирование кист.
Наиболее часто остеоартроз поражает первый плюснефаланговый сустав стопы. Однако, на второй стадии развития дегенеративной патологии начинается разрушение хрящевых тканей соседних пальцев, чаще всего деформация наблюдается во 2 и 3 плюснефаланговом суставе. Чтобы подтвердить развитие заболевания и определить стадию следует провести диагностику.
Причины артроза
Почему хрящ меняет структуру, вызывая деформацию сустава? Непомерные физические нагрузки, травмы, плоскостопие, узкая обувь – факторы, которые способствуют появлению артроза с характерными болями в области суставов стопы. Врачи называют несколько источников, но пока истинная причина остается неизвестной. Нарушение кровообращения, постоянное переохлаждение стоп входят в перечень опасных факторов. Геологи, спортсмены чаще других подвергают суставы травмам, а представительницы прекрасного пола носят узкую обувь на высоком каблуке, чем провоцируют начало артроза.
Лечение остеоартроза стоп.
Хронические боли, отеки, контрактуры и деформации — неприятные и постоянные спутники остеоартроза. Чтобы продержаться день на ногах люди вынуждены отказываться от привычной обуви, принимать горстями обезболивающие таблетки, решаться на сложные операции или отказываться от работы.
Деформирующий остеоартроз стопы разрушает гиалиновый хрящ и прилежащую к нему кость. Восстановительные процессы протекают аномально, образуются околосуставные костные разрастания, которые уродуют и сковывают суставы. Не удивительно, что деформирующий остеоартроз, как причина выхода на инвалидность, на втором месте после болезней сердца.
Причины остеоартроза стоп.
- Врожденные деформации (косолапость, конская, плосковальгусная и другие);
- Воспалительные заболевания (ревматоидный, инфекционный и реактивный артриты);
- Последствие травм (переломы, вывихи, повреждения связок, травматические деформации);
- Неврологические заболевания (детский церебральный паралич, полиомиелит);
- Эндокринные болезни (сахарный диабет, акромегалия);
- Метаболические нарушения (подагра, ожирение, гемохроматоз);
- Повышенные нагрузки и нерациональная обувь;
- Приобретенные деформации (продольное, поперечное и смешанное плоскостопие).
Народ опешил! Суставы восстановятся за 3 дня! Приложите…
Мало кто знает, но именно это лечит суставы за 7 дней!
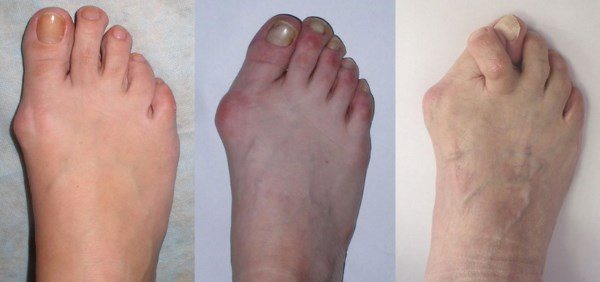
Остеоартроз мелких суставов стопы это бич 40-50 летних женщин. Неестественное положение стоп в модной обуви чрезмерно нагружает плюснефаланговые сочленения и уничтожает поперечный свод. Появляется артроз первого плюснефалангового сустава с характерным искривлением большого пальца, далее деформации подвергается 2 палец и так далее.
Для профилактики поперечного плоскостопия и уменьшения дискомфорта при ходьбе на каблуках 5-7 см и выше рекомендуется использовать специальные ортопедические стельки с пелотом поперечного свода.
Боль, отек, функциональные расстройства и периартикулярное воспаление присущи любой локализации остеоартроза, характеризуют они и поражение суставов стопы, но в первую очередь, страдает ходьба. Симптоматика зависит от стадии и активности процесса.
Стадии и клиника остеоартроза стоп.
- В начале болезни характерны: боль в передних отделах плюсны, пастозность кожи, плохая переносимость повышенных нагрузок, мышечное утомление в конце работы. После отдыха эти признаки исчезают. Можно видеть уплощение продольного и поперечного сводов.
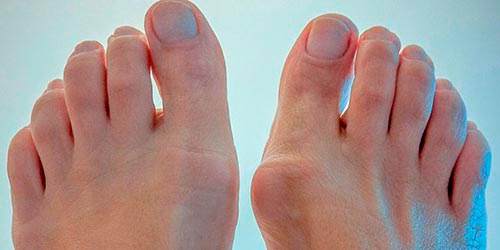
- Боли нарастают, сопровождая ежедневную деятельность. Развиваются характерные изменения первого плюснефалангового сустава: костные разрастания и бурсит в области головки 1 плюсневой кости и отклонение 1 пальца кнаружи (hallux valgus).Сложно подобрать обувь, присоединяется хромота. В этой стадии больные активно принимают обезболивающие препараты.
- Деформации обезображивающие, патологические изменения 1 плюснефалангового сустава нарастают, 1 палец смещается под второй, суставы которого тоже страдают. Имеются отеки и бурситы. Прогрессируют контрактуры и анкилозы, как пораженных остеартрозом, так и относительно интактных мелких суставов. Лекарства перестают помогать при болях. Страдает опороспособность.
Хороший результат врачевания стоит ожидать в 1 и 2 стадии болезни. В третьей эффективны только операции. Поэтому установив диагноз остеоартроз стопы, лечение необходимо начинать немедленно. Ранняя диагностика при знании симптомов ОА и наличии рентген аппарата не представляется сверхзадачей.
Если вы чувствуете, что нога больше не влезает в любимую обувь, а туфли изношены с какой-то одной стороны, что на подошве стоп появились сухие мозоли – натоптыши, то вам не стоит откладывать визит к врачу.
Рентгенологические признаки остеартроза.
- Склероз и кисты в прилежащей к хрящу кости;
- Краевые костные разрастания (остеофиты);
- Уменьшение и деформация суставной щели;
Лабораторных исследований, указывающих на остеоартроз, не существует. Общий, биохимический и серологический анализы нужны для дифференциальной диагностики с другими заболеваниямисуставов.
Остеоартроз суставов стопы сложная, мультидисциплинарная патология, требующая комплексного лечения. В арсенале медицины имеются различные методы оказания помощи. Для первых двух стадий врач подбирает комплекс медикаментозных и немедикаментозных способов терапии.
Лекарственная терапия.
Относительно безопасный препарат, с которого начинают лечение это парацетамол. Суточная доза его 3-4 г. Однако, длительный приём чреват негативными последствиями для почек, печени, желудка.
Нестероидные противовоспалительные средства.
При сильных болях выбор за ними. Принципы лечения: начать с меньших доз и не допускать одновременного применения более одного лекарства этойгруппы.У всех нестероидных препаратов возможны однотипные побочные реакции. Это гастриты, дерматиты, метеоризм, диарея, повышение АД и другие. Рекомендуются селективные ЦОГ-2 ингибиторы.
Составляя план оптимальной терапии остеоартроза, необходимо учитывать влияние НПВС на хрящевую ткань. Доказано, что целекоксиб, мелоксикам и ацеклофенак обладают хондропротективным действием, стимулируя синтез глюкозаминогликанов – «строительной основы хряща».
Хондропротекторы.
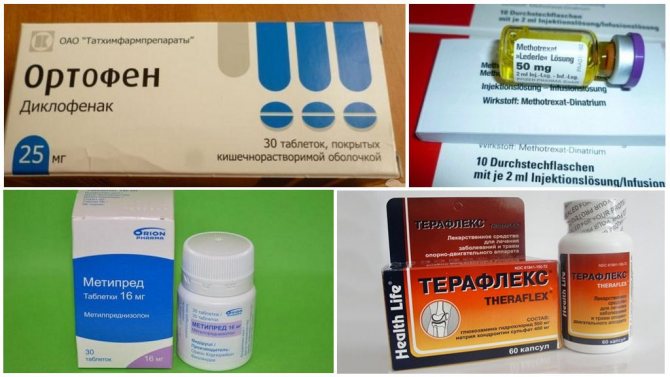
Это следующая группа препаратов с положительным действием при остеоартрозе. В их составесодержатся естественные компоненты хряща, благодаря которым активируются восстановительные метаболические процессы. В медицине используют лекарства на основе хондроитина (структум, хондромед), глюкозамина (стопартроз, ДОНА) и их совместную комбинацию (хондромед плюс, терафлекс, артра).
Действие хондропротекторов возможно ощутить не ранее 2-4 месяцев от начала лечения. Если они оказываются эффективными, то на их фоне возможно уменьшение дозы или отмена НПВС, обезболивающее действие может длиться месяцами. Препараты переносятся хорошо. Но у возрастных пациентов они могут оказаться бесполезными.
Лекарства для терапии.
Название
Дозировка
Принимать
Курс лечения
| Целекоксиб | 100 — 200 мг | 2 раза в день | 1 – 2 недели |
| Мелоксикам | 7,5 мг | 1 раз в день | 1 – 2 недели |
| Ациклофенак | 100 мг | 2 раза вдень | 1 – 2 недели |
| Структум | 500 мг | 2 раза в день | 4 — 6 месяцев |
| Хондромед | 500 мг | 2 раза в день | 4 — 6 месяцев |
| ДОНА | 1500 мг | 1 раз в день | 6 недель, повтор ч/з 2 месяца |
| Стопартроз | 1500 мг | аналогично ДОНА | |
| Хондромед | 600+750 мг | 1 раз в день | 2 месяца |
| Терафлекс | 500+400 мг | 3 недели 3 раза в день, далее 2 раза в день | 2 месяца, повтор ч/з 3 месяца |
| артра | 500+500 мг | 3 недели 2 раза в день, далее 1 раз в день | до 6 месяцев |
Из-за очень малых размеров, практически невозможно внутрисуставное введение лекарств. Поэтому стероидные препараты и гиалуроновая кислота почти не используются. Таблетки НПВС можно заменить кремами, гелями или мазями. Чтобы «победить» остеоартроз стопы лечение должно иметь альтернативу лекарственной терапии.
Немедикаментозное лечение.
- Обучение для пациентов (информирование о должном образе жизни, факторах риска, профилактике и двигательном режиме);
- Оптимизация веса (диета, физическая активность);
- Применение ортопедических изделий и приспособлений (ортопедические стельки и обувь, ортезы, трости, корректоры для 1 пальца, вкладыши);
- Фитотерапия (спиртовые экстракты красного перца, осины, рябины, корня ивы; настои листьев крапивы, индийского женьшеня и др.);
- Физиотерапия и массаж (ультразвуковая, магнитная и лазеротерапии,тепловые ванны);
- Лечебная гимнастика.
Упражнения для стоп при остеоартрозе.
- Сидя на стуле в позе нога за ногу, вращать стопу в голеностопе описывая круг пальцами 10-12 раз, затем поменять ногу.
- Не вставая со стула поочередно отрывать от пола пятку потом носок, имитируя ходьбу.
- Удобно сидя, разогнуть пальцы, оторвав от пола на 5-10 секунд. Повторить другой ногой.
- Исходное положение прежнее, поднимать передний отдел стопы, не отрывая пятку и быстро опустив «шлепать» по полу 10-15 раз.
При остеоартрозе стопы может быть полезным лечение народными средствами. Особенно популярны компрессы и натирания.
- Компресс из настойки алоэ. Листья алоэ измельчить, получить 50 мл сока и смешать со 100 мл меда и 150 мл водки. Настаивать в темноте 1 неделю, а затем делать компрессы.
- Аппликации внутреннего свиного сала. На проблемную зону поместить пласт или ленту несоленого сала, сверху пищевую пленку и прибинтовать на ночь. Рекомендуется 7 сеансов.
- Растирания из настойки сабельника. На 100 грамм сабельника болотного 4 стакана водки, дать настояться 3 недели. Использовать для растираний на ночь.
- Полезно делать теплые глиняные натирания или согревающие ванночки. Также глину можно приложить к больному месту на два часа в виде горячей лепешки.
Подведение итогов.
Чтобы ваши ноги быстрее забывали об усталости, накопившейся за прошедший день, каждый вечер уделите им полчаса внимания. Во время просмотра телепередач, чтения поставьте рядом тазик с теплой водой до 400. Ароматизируйте воду морской солью, мятой, лавандой, да чем нравится. Погрузите свои стопы на четверть часа. Если есть отечность, делайте контрастные процедуры. По 4-5 минут горячая, потом холодная вода и наоборот. Приятный отдых вам гарантирован.

https://youtube.com/watch?v=wJ7dUImeZJA
Стадии и симптомы артроза 1 плюснефалангового сустава
На основе клинических проявлений артроза в области первого плюснефалангового сустава в медицинской практике принято различать три стадии заболевания:
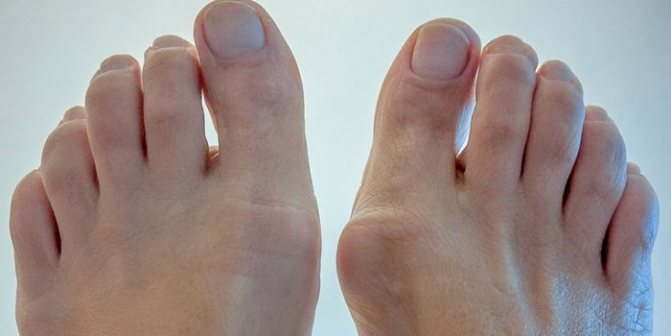
- 1-ой степени (начальной) присущи признаки периодичности. Болезненные ощущения появляются при длительных нагрузках, отмечается быстрая утомляемость, но внешние проявления заболевания суставов пока отсутствуют.
- 2-ой степени заболевания достигли пациенты, которые наряду с болью отмечают, что сустав стал менее подвижным. Внешне эта стадия проявляет себя в виде утолщения сустава, в «косточке» возникает боль при длительных физических нагрузках.
- Для 3-ей степени характерна отчетливая деформация сустава. Стопа и пальцы меняют форму, боль ощущается даже в состоянии покоя, а при ходьбе нагрузка переносится на внешний край стопы, чтобы снизить давление на больной сустав. Изменение походки приводит к появлению прихрамывания.
Немедикаментозные методы терапии
Если у больного обнаружен остеоартроз стопы, лечение надо начинать как можно скорее. В начале такой формы лечения лежит обстоятельная беседа врача с пациентом. Темой беседы должен стать рассказ о болезни, ее истоках, течении и способах предотвращения развития. Такая беседа психологически подготавливает больного к началу долгого пути лечения и к тем мерам, которые в конечном итоге должны усмирить грозную болезнь:
Пациентам с избыточным весом следует тактично указать, что лишний вес оказывает повышенную нагрузку на суставы ног, тем самым осложняя процесс их восстановления. Каждый сброшенный килограмм значительно облегчает нагрузку.
Также с целью облегчения нагрузки на суставы ног пациенту должно быть порекомендовано как можно чаще давать ногам отдых. Иными словами, нужно пользоваться любой возможностью посидеть, даже в тех случаях, когда раньше человек привык стоять
Очень важно, чтобы новая привычка применялась, как на работе, так и в быту. Следует пересмотреть свое отношение к качеству и стилю используемой обуви. Обувь должна быть максимально удобной, достаточно свободной и комфортной в использовании Нужно обратить внимание пациента на то, что обувь с высотой каблука более 3-4 см при его заболевании крайне нежелательна, так как она оказывает слишком сильное давление и вызывает патологию большого пальца стопы и окружающих его мелких суставов.
Достаточно часто в медицине практикуют ношение специальных ортопедических стелек и вкладышей для обуви. Как их назначение, так и подбор должен производиться под присмотром специалиста. В некоторых случаях врач может назначить и ношение специальной ортопедической обуви. Как показывает практика, неукоснительное исполнение этих рекомендаций способно заметно ослабить клинические проявления остеоартроза стопы.
Прием подобных препаратов без назначения врача крайне нежелателен. Кроме опасности побочных эффектов, возникает еще и проблема психологического характера. Прием обезболивающих средств на протяжении длительного времени заставляет пациента забыть о боли и причинах, ее вызвавших.
Методы диагностики
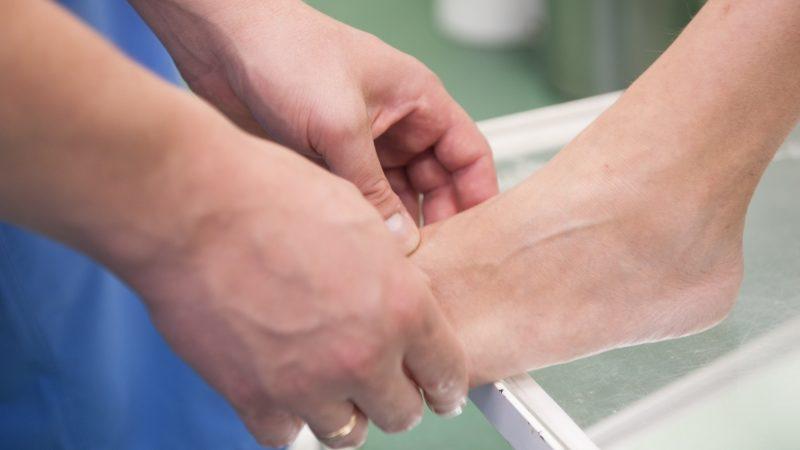
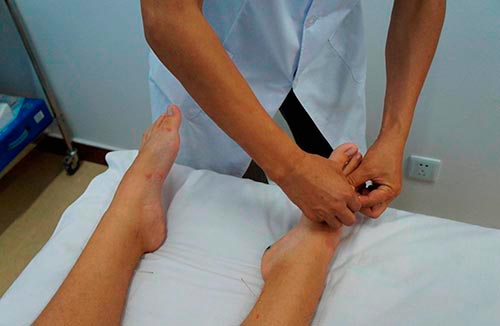
Клинические проявления – не единственные показатели деформации плюснефалангового сустава первого пальца ноги. Стадию заболевания помогают выявить: рентгеновский снимок, МРТ (магнитно-резонансная томография), КТ (компьютерная томография) либо врач назначает пациенту УЗИ. Из всех практикуемых методов диагностики чаще других используется рентгенография, с ее помощью удается точно выявить степень протекания заболевания. Для установления диагноза, кроме анализа результатов лучевого исследования, анамнеза врач обращает внимание на ощущения при пальпации сустава.
Когда требуется хирургическое вмешательство
При постановке диагноза «артроз межфаланговых суставов» сперва врач воспользуется всеми доступными средствами, предоставляемыми традиционной медициной. Предлагать пациенту операцию он будет в следующей ситуации:
- если зафиксирована третья стадия заболевания;
- если проводимая ранее терапия не дала должного эффекта.
В этом случае проводится эндопротезирование сустава. Хотя после подобного вмешательства следует длительный восстановительный период, оно позволяет человеку жить полноценно в течение следующих 13-15 лет.
Лечение артроза 1 плюснефалангового и других суставов
Лечение артроза суставов, в том числе 1 плюснефалангового, начинается с выбора направления: консервативное или оперативное. Каждое из них способствует уменьшению болевого синдрома, но для лечения врач будет выбирать методы в зависимости от стадии артроза . При деформации сустава 1-2 степени заболевание успешно поддается лечению с помощью методов и препаратов консервативного сценария, при запущенной форме справиться с болезнью поможет только оперативное вмешательство.
Консервативное лечение
Консервативные методы лечения доказывают свою эффективность при 1-ой и 2-ой стадиях артроза. Справиться с заболеванием помогают противовоспалительные, обезболивающие препараты в сочетании с физиотерапевтическими процедурами и ношением специальной обуви. Некоторые из медикаментозных средств негативно воздействуют на слизистую (к примеру, НПВС), поэтому противопоказаны больным, страдающим хроническими заболеваниями желудка и кишечника.
Противовоспалительные и обезболивающие препараты, в состав которых не входят стероидные гормоны, представлены широким выбором. Типичные представители этой группы:
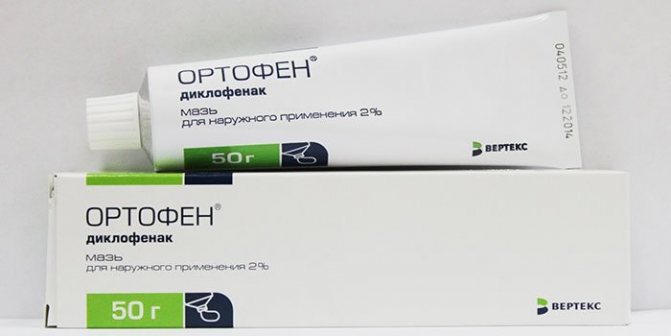
- Ортофен – нестероидные противовоспалительные таблетки, которые помогают снять боль, отеки. Суточная доза не должна превышать 150 мг, выпускается препарат в виде свечей, мази либо инъекций.
- Индометацин – это мазь с обезболивающим, противовоспалительным местным действием. Применяют это наружное средство не более 10 дней, при условии, что кожа в зоне нанесения не повреждена. Суточная доза рассчитывается индивидуально, но ее объем должен быть примерно равен 15 см препарата, выдавливаемого из тубы. Индометацин также выпускается в виде таблеток, геля.
- Ибупрофен представляет собой противовоспалительный препарат для наружного, внутреннего или ректального применения. Наружно в виде мази, геля, крема препарат используют на протяжении 2-х недель. При приеме внутрь продолжительность определяется в индивидуальном порядке, норма суточной дозы достигает 2,3 г в несколько приемов.
Ношение специальной обуви – важный фактор, который помогает успешно справиться с «косточкой». Удобная обувь замедлит развитие деформации сустава, фиксируя ногу в правильном положении при ходьбе. Ортопедические стельки, жесткая подошва, невысокий каблук до 4 см – обязательные характеристики таких изделий. Специальная обувь помогает успешно вылечить артроз на ранних стадиях.
Чтобы устранить болезненные симптомы при лечении артроза суставов, врачи применяют стероидные средства, которые вводятся непосредственно в мягкие ткани. Но какие бы мази, таблетки, гели ни использовались при консервативном варианте лечения, без гимнастики стоп, массажа, подбора обуви не обойтись. При запущенной стадии артроза или если терапевтическая стратегия оказалась неэффективной, в медицинской практике применяется другой подход – оперативное вмешательство.
Читать также: Плюснефалангового сустава
Хирургическое вмешательство
Хирург прибегнет к такому виду лечения в случае, если у пациента диагностирована 3-я стадия болезни. Удаление патологии с помощью хирургического вмешательства направлено на искусственное обездвиживание сустава. Для этого используются разные подходы:
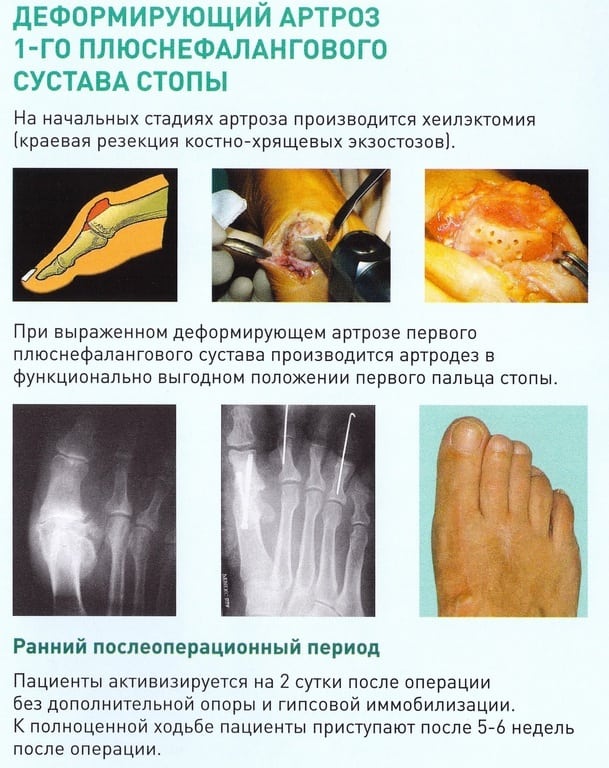
- Резекция экзостозов или операция Брандеса предполагает удаление части основной фаланги 1-го пальца с последующим наложением гипсовой шины на стопу. Послеоперационный период займет около двух недель, в течение которых будет проводиться вытяжение фаланги и начнется курс лечебной гимнастики. После снятия швов между первым и вторым пальцем фиксируется ватно-марлевый валик, который обязателен вместе с ношением ортопедической обуви.
- Артродез (артропластика) – это хирургический метод для лечения артроза, который предусматривает полную неподвижность сустава. Проведение операции направлено на то, чтобы срастить основную фалангу 1-го пальца и плюсневой кости, что помогает избавиться от боли. Хирург делает разрез, удаляет часть кости, хрящ и сустав, крепит специальный фиксатор, прижимая оставшиеся фрагменты друг к другу. На полное сращение части сустава, хряща и кости уйдет около трех месяцев, зато это вместе с ношением специально обуви поможет избавиться от хромоты.
- Эндопротезирование или замена деформированного сустава искусственным, как одна из эффективных методик лечения, часто используется хирургами на практике. Разнообразие конструкций позволяет подобрать оптимальный размер, а вместе с практическим опытом врача и специальными инструментами гарантирует успешное проведение операции по замене своего сустава искусственным, если это единственный вариант лечения. Но постепенная изнашиваемость протеза свидетельствует не в его пользу, поскольку не исключает необходимость ревизионной операции.
Принципы терапии
При подтверждении диагноза «остеоартроз стопы» лечение назначается комплексное, включающее медикаментозные средства, хирургические методы лечения и лечение народными средствами.
Начинать лечение следует с назначения медикаментозных препаратов. В их задачу входит уменьшение боли и предупреждение дальнейшего развития дегенеративно-дистрофических изменений в суставах. С целью купирования болевого синдрома назначают нестероидные противовоспалительные препараты. Лечение средствами показывает массу побочных действий, принимать требуется только под контролем врача. Назначают перечисленные средства короткими курсами только в фазе обострения.
Широко применяют в комплексной терапии хондропротекторы. Препараты помогают лечить поврежденную структуру хряща. Быстрого обезболивающего эффекта у медикаментов отсутствует, но длительный прием помогает стабилизировать процесс и предупредить дальнейшую дистрофию тканей. Минусом лечения служит высокая стоимость препаратов.
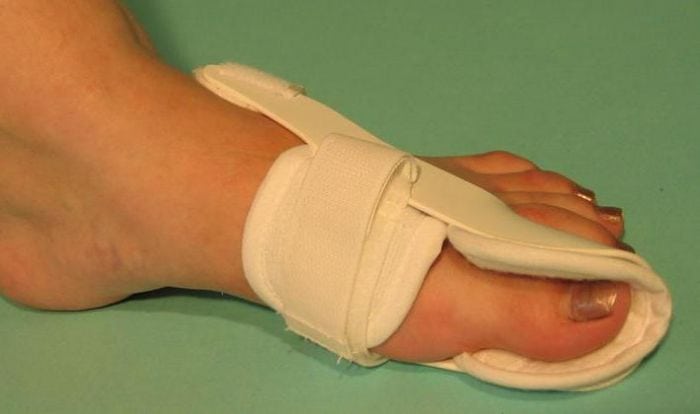
К немедикаментозным консервативным средствам относятся ортопедические шины и вкладки для стопы, помогающие исправить деформацию свода стопы и пальцев.
Помимо ортопедических средств проводится немедикаментозное лечение:
- Выполнение упражнений ЛФК;
- Соблюдение специальной диеты, направленной на обогащение микроэлементами и витаминами;
- Физиотерапия — ультразвук, массаж, грязелечение;
- Применение специальных шин, ортопедической обуви и стелек;
- Исключение возможных факторов риска;
- Лечение народными средствами.

В конкретном случае врач-ортопед или ревматолог подбирает индивидуальный набор терапевтических средств, разрабатывает программу лечения с учетом состояния суставов и общего состояния организма пациента.
В случае выраженной деформации стопы, приводящей к обездвиживанию и нарушению оси скелета, применяют оперативное лечение артроза суставов ног. С этой целью проводится пластика суставов большого пальца и коррекция имеющихся деформаций. Операции позволяют лечить косметические дефекты пальцев и стопы, восстанавливают нормальное функционирование суставов, всего опорно-двигательного аппарата.
Исходя из перечисленного, следует помнить, что остеоартроз стопы – не просто косметическая неприятность, но серьезное системное заболевание, способное привести к полному обездвиживанию и стойкой утрате трудоспособности. Чтобы этого избежать, при первых признаках развития патологического состояния обращаются к ревматологу или ортопеду, пройдя полноценное обследование, занимаясь лечением и устранением факторов, повышающих риск заболевания.
Причины и лечение плюснефалангового сустава
Поражение артрозом 1-го плюснефалангового сустава происходит чаще всего и является следствием ношения неудобной и тесной обуви. Еще эти сочленения стопы страдают от артрита, а также переломов и вывихов в результате воздействия различных повреждающих факторов. Подобным патологическим процессам способствует высокая нагрузка на плюснефаланговые суставы в стопе, что связано с анатомическими особенностями.
Причины возникновения и патогенез
Факторы риска и причины развития заболевания:
- пол и возраст человека. Как правило, первые симптомы наблюдаются у людей в возрасте 40 лет, чаще подвержены развитию патологического процесса женщины;
- интоксикация организма;
- употребление спиртных напитков, курение и другие вредные привычки;
- лишний вес;
- несбалансированное питание;
- болезни аллергического характера;
- сидячий образ жизни;
- травмы суставов;
- аутоиммунные процессы;
- инфекционные заболевания хронического характера;
- регулярные спортивные или профессиональные нагрузки;
- нейрогенные нарушения;
Также влияние оказывают эндокринные заболевания, плохой обмен веществ, патология сустава врожденного характера, операции, венозные заболевания.
Что представляет собой суставные соединения стопы?
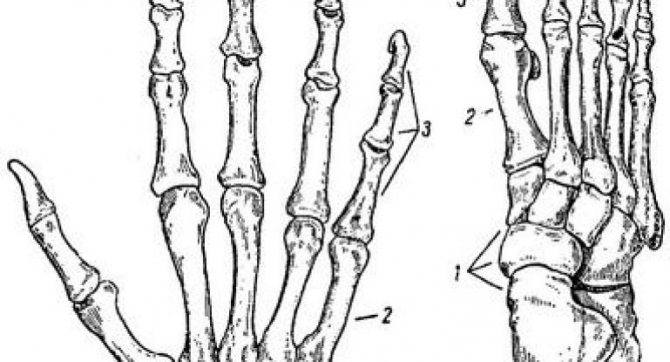
Ступня — это основной рычаг опоры тела человека при перемещении тела в пространстве. Она способна выдерживать огромные нагрузки. Такая функция осуществляется за счет прочности строения связок и суставов, которые работают как целостный механизм амортизации. Плюснефаланговый сустав является составной частью стопы. Это соединение имеет форму шара и значительно укреплено с помощью связок.
Движения в сочленениях плюснефаланговых суставов незначительны, что связано с большим количеством прочных сухожилий, укрепляющих нижнюю конечность.
Из чего состоят пястно-фаланговый и плюснефаланговый суставы: изучаем анатомию
Кисть вместе с пальцами обеспечивает функциональную и трудовую деятельность человека. Руки с помощью мелкой моторики и движения пальцев участвуют в познании окружающего мира и поддержании взаимосвязи с ним. Пястно-фаланговый сустав (ПФС) связывает фаланги каждого из пальцев с неподвижной частью кисти. Немного другую роль выполняют плюснефаланговые суставы ног. Чтобы лучше понять строение сочленений, нужно углубиться в знания анатомии.
Какие причины травм?
Повреждения плюснефалангового сустава появляются вследствие:
- плоскостопия;
- чрезмерной массы тела;
- ношения некомфортной обуви;
- травмы стопы в анамнезе;
- остеопороза;
- подагры;
- аутоиммунных поражений суставной ткани;
- присутствия очагов хронических инфекций в организме;
- отягощенной наследственности;
- возрастных изменений костей.
При внешнем воздействии могут быть повреждены связки сочленения.
Влияние всех этих факторов на стопу вызывает разрушение и хрупкость тканей. Кроме этого, происходит значительное нарушение биомеханики стопы, и повышается нагрузка на нее во время ходьбы. Поэтому в результате воздействия травмы или даже незначительного повреждения случается вывих сустава или разрыв связок, которые его образуют.
Причины развития патологии
Суставы стопы имеют намного больший объем движений, чем аналогичные суставы верхних конечностей. Они имеют шарообразную форму и изнутри крепятся группой связок: подошвенными, коллатеральными и поперечной глубокой.
Повреждение плюснефалангового сочленения становится серьезным препятствием для полноценной жизни современного человека, лишая его возможности самостоятельного передвижения и работоспособности. Особенно часто заболевание бывает спровоцировано такими факторами:
- наличие избыточной массы тела увеличивает нагрузку на нижние конечности;
- предпочтение тесной обуви или обуви на каблуке;
- плоскостопие может стать причиной артрита даже при незначительных нагрузках на стопу;
- любые повреждения стопы: вывихи, ушибы, переломы и т.д.;
- нарушение обменных функций организма;
- аутоиммунные процессы, когда организм «работает» против себя;
- инфекции органов дыхания, мочеполовой системы;
- кишечные инфекции;
- наследственность;
- старение организма, которое в среднем начинается с 50 лет;
- трудовая деятельность, которая подразумевает постоянное нахождение на ногах: парикмахер, повар, хирург и т.д.;
- неправильное питание;
- систематическое поднятие и перенос тяжестей: грузчик, шахтер, землекоп и т.д.;
- малоподвижный образ жизни.
Чтобы лечение патологии принесло положительный результат, в первую очередь проводится ряд диагностических мероприятий, которые направлены на выявление первопричин артрита.
Что беспокоит при травме?
При повреждении плюснефалангового сустава у человека возникает резкая боль, конечность сильно отекает. Кожа в месте повреждения красная, горячая на ощупь, а иногда синюшная вследствие кровоподтеков и синяков. Стопа изменяет свою форму и значительно деформируется. Движения в ней ограничены из-за резкой болезненности. Нелеченая травма или неправильное сопоставление отломков кости может привести к развитию тяжелого плоскостопия или ложного сустава кости. В результате этого больной теряет возможность полноценно ходить.
Из чего состоят пястно-фаланговый и плюснефаланговый суставы: изучаем анатомию
Исключение составляет з а п я с т н о – п я с т н ы й с у с т а в б о л ь ш о г о п а л ь ц а к и с т и, который образован костью-трапецией и основанием первой пястной кости. Он имеет седловидную форму и две оси вращения. Вокруг них возможны приведение и отведение, противопоставление и отставление большого пальца всем остальным пальцам.
Пястно-фаланговые суставы
образованы головками пястных костей и основаниями проксимальных фаланг пальцев. Эти суставы имеют шаровидную форму и три оси вращения. Вокруг этих осей происходят сгибание и разгибание, приведение и отведение, а также круговое движение.
Межфаланговые суставы
имеют блоковидную форму. У них одна фронтальная ось вращения, вокруг которой возможны сгибание и разгибание.
Причины и признаки заболеваний
Наиболее распространенными болезнями, поражающими плюснефаланговый сустав являются артриты, которые развиваются в результате воспалительного поражения сочленения. Это происходит из-за занесения инфекции в сустав, а также вследствие травмы или нарушения обменных процессов в организме. Болезнь имеет очень яркую симптоматику и может вызвать остеонекроз стопы.
Для артрита характерны такие признаки:
При артрите наблюдается покраснение больного сочленения.
- постоянная боль, которая усиливается при нагрузке;
- отечность тканей, окружающих соединение;
- повышение температуры и покраснение кожи стопы.
Еще одним заболеванием плюснефалангового сустава, которое поражает преимущественно соединение в области 1-го пальца, является артрит. Он развивается в результате дегенеративно-дистрофических процессов хряща и кости. При этом значительно снижается эластичность и прочность этих тканей, а любая нагрузка на стопу приводит к ее травмированию.
Для артрита характерны такие симптомы:
- боли вначале нагрузки и после ее завершения;
- треск и другие звуки во время ходьбы;
- медленная деформация сустава;
- постепенное ограничение подвижности стопы.
Первые признаки и диагностирование
Деформирующий артроз развивается медленно, разрушение сустава в течение долгого времени может не выражаться никакой симптоматикой. Если перекат с носка на пятку осложнен, ноги начинают быстро уставать, во время отрыва пальцев от земли появляются болевые ощущения, то необходимо обратиться к ортопеду, он выполнит диагностику и сможет назначить правильное лечение артроза плюсневых костей стопы.
Однако на первом этапе боли не сильно выражены, как правило, они сводятся к покалыванию стопы, осложнение подвижности появляется в начале передвижения. Потому с походом к врачу чаще всего затягивают до проявления более выраженной симптоматики:
- артроз второй степени выражается частыми и длительными ощущениями боли, подвижность пальца значительно ограничена, ходьба начинает сопровождаться хрустом. Возникают визуальные признаки деформационного процесса. Остеофиты защемляют нервные корешки, вызывая чувство онемения. Человек во время ходьбы пытается непроизвольно опираться на наружную часть стопы, чтобы распределить нагрузку и уменьшить болевой синдром.
- на третьей стадии боли мучают человека основную часть времени, причем это состояние отмечается даже в спокойствии. Больной вынужден использовать трость. Первый палец на ноге отклоняется, начиная давить на соседние, вызывая их деформацию.
Зачастую артроз осложняется синовитом — воспалительным процессом в синовиальной оболочке. Причем сустав опухает, увеличивается в размерах, кожный покров становится горячим и красным.
Похожая симптоматика воспаления отмечается во время артритов, а вальгусная деформация 1 пальца имеет характерные признаки плоскостопия или подагры. Потому для точного диагностирования врач не только осматривает ногу, но и назначает некоторые процедуры для определения болезни:
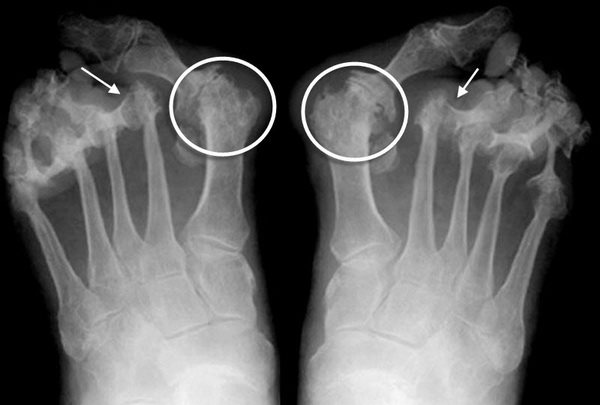
- УЗИ, компьютерная и магниторезонансная томография дают возможность оценить состояние сустава и близ находящихся мягких тканей;
- на рентгене можно увидеть уменьшение в размере суставной щели, костные наросты;
- положительные ревмопробы являются симптом ревматоидного артрита;
- высокое содержание мочевой кислоты в крови говорит о подагре;
- анализ крови позволяет отличить артроз от артрита, сопровождающийся выраженным процессом воспаления.
Как диагностируют?
Выявить заболевания плюснефалангового сустава можно при помощи рентгенографии. Она поможет визуализировать проблемы костной ткани. Для более четкой и обширной картины патологического процесса применяют магнитно-резонансную томографию. Она позволяет увидеть поражение мягких и костных тканей. Кроме этого, у больного берут на исследование внутрисуставную жидкость. При диагностировании инфекционного воспаления ее сеют на питательные среды для выявления разновидности возбудителя, который вызвал артрит. Пациенту проводят также обязательный минимум лабораторных исследований — общий анализ крови и мочи, где могут обнаружиться неспецифические признаки воспаления.
Читать также: Заболевания лучезапястного сустава
Причины появления
Анатомия стопы выглядит таким образом:
- Предплюсна – трубчатые кости, соединяющие кости лодыжки и плюсны.
- Плюсна – пять более мелких костей, расположенных между предплюсной и пальцами.
- Фаланговые кости пальцев ног – самые мелкие косточки стопы.
Доктора отмечают: воспалительные процессы суставных тканей стоп – явление довольно распространенное, не щадящее пациентов любой возрастной категории. Воспалиться могут как суставы плюсны, так и плюснефаланговые или мелкие суставы пальцев ног.
Рассмотрим факторы возникновения артритов стопы подробнее.
- Наследственность – нередко случается, что предрасположенность к суставным воспалениям заложена генетически.
- Пониженный иммунитет.
- Недуги аутоиммунного характера, вызывающие патологический сбой обмена веществ.
- Сахарные диабеты разных типов.
- Травмирование костей стопы.
- Сбои обмена веществ в организме в результате пищевых погрешностей.
- Чрезмерный вес тела пациента, ожирение.
- Резкое переохлаждение.
- Гиподинамичный образ жизни.
- Дискомфортная обувь, особенно на высоких неудобных каблуках.
- Чрезмерные спортивные нагрузки, профессиональный спорт.
Лечение плюснефалангового соединения
Терапия заболеваний стопы должна включать медикаментозные средства, физиотерапию, а при необходимости и оперативное вмешательство. Это позволит в достаточной степени воздействовать на все звенья патогенеза болезни, укрепить все связки стопы, что поможет избежать проблем в будущем. Выбор лечения определяется видом патологии, ее стадией, общим состоянием пациента и наличием осложнений.
Медикаментозное лечение осуществляется при артрите или артрозе соединения, и оно включает применение таких препаратов:
- нестероидных противовоспалительных;
- глюкокортикостероидов;
- хондропротекторов;
- витаминных и минеральных комплексов.
Физиотерапия для плюснефалангового сустава
Использование этого вида лечения возможно только в период утихания острых симптомов. Полезна будет УВЧ-терапия, электрофонофорез, парафиновые или грязевые аппликации и водолечение. Все эти процедуры помогут улучшить трофику костных и хрящевых компонентов сустава и восстановить его структуру. При переломе или вывихе эти методы ускорят заживление поврежденных тканей и помогут скорее восстановить функции стопы.
Упражнения и массаж
На первых этапах восстановления после полученного повреждения больному показан массаж, выполнять который должен только профессионал. Необходим курс этих процедур, который составляет 12—15 приемов. В последующем процессе возобновления необходимо использовать гимнастические упражнения, которые позволят полностью восстановить потерянные функции стопы.
Первая помощь при переломе или вывихе плюснефалангового сустава заключается в иммобилизации стопы и обезболивании.
Хирургическое лечение
При тяжелой степени артрита или артроза плюснефалангового сустава проводится артропластика. С ее помощью можно заменить изношенный сустав на протез. Это избавит пациента от болей в стопе и позволит нормально передвигаться. При вывихе этого сочленения проводят вправление. Эта процедура выполняется только в условиях стационара и при местном обезболивании.
Диагностика
Похожие симптомы могут появиться при артрите, подагре или поперечном плоскостопии. Поэтому, помимо осмотра врача требуется ряд исследований для точного определения диагноза:
- Рентгенография.
- КТ и МРТ.
- Биохимический анализ крови.
- Общий анализ крови и мочи.
- Анализ синовиальной жидкости.
В зависимости от причины, послужившей провокатором болезни, может потребоваться консультация узких специалистов.
Чем раньше человек обратится к врачу, тем выше шанс успешного проведения лечебных мероприятий.
Вне зависимости от того, сколько суставов поражено, лечение артроза плюснефалангового сустава стопы должно быть комплексным. В первую очередь терапия должна быть направлена на устранение причины. Только потом осуществляется симптоматическое лечение. При назначении рекомендаций врачу необходимо учитывать стадию артроза, состояние пациента и сопутствующие проблемы.
На первой и второй стадии заболевания достаточно устранить провоцирующий фактор. Если им является обувь, то следует сменить ее на другую. Медикаменты назначаются редко. Для устранения местных болей можно использовать мази.
На третьей стадии консервативные меры помогут только снять неприятные симптомы. Чтобы человек смог нормально ходить, проводится оперативное вмешательство.
Медикаментозная терапия
Назначение лекарственных препаратов – неотъемлемая составляющая терапии артрозов. Большинство препаратов обладают хорошим эффектом. Также имеется ряд противопоказаний, которые учитываются врачом при назначении препаратов. Обычно применяются следующие группы:
Для местного действия применяются обезболивающие гели и мази.
Физиотерапия
Кроме медикаментов применяются и физические методы. Они нормализуют кровоток, что ускоряет заживление. Применяются следующие процедуры:
- электрофорез;
- магнитотерапия;
- УВЧ;
- лазеротерапия;
- парафиновые и грязевые аппликации;
- водолечение.
При наличии воспалительного процесса физиотерапию следует отложить до его снятия.
Читать также: Если болят руки что делать
Такой метод применяется не только в стационаре, но и в домашних условиях. Массаж может провести сам пациент. Для этого достаточно научиться классическому массажу и выполнять движения в соответствии с правилами. Курс 10-15 процедур.
Гимнастика
Лечебная физкультура также помогает в лечении артроза плюснефалангового сустава. Сначала следует начинать с пассивных упражнений. После снятия болевого синдрома можно приступать к активным упражнениям. Выполнять необходимо без резких движений, иначе симптомы могут вернуться вновь. Для каждого пациента необходима индивидуально составленная программа, чтобы гимнастика не принесла ему вред.
Оперативное вмешательство
Если консервативное лечение не приносит желаемого результата или заболевание запущено, то требуется оперативное вмешательство. Применяются следующие методы:
- Резекция основания первой фаланги.
- Удаление остеофитов.
- Артродез.
- Эндопротезирование.
После операции необходима иммобилизация конечности. Затем проводится ряд реабилитационных мероприятий. Полное восстановление наступает не ранее, чем через 2 месяца после операции.
Симптомы и лечение артроза плюснефаланговых суставов стоп
Артроз плюснефалангового сустава – патологический процесс, разрушающий структуру хряща и соединительных тканей внутри сустава. Болезни подвержены как женщины, так и мужчины разной возрастной категории. Чаще сего болезнь возникает у лиц, старше 45 лет, однако бывает и в более молодом возрасте.
Выраженными признаками болезни являются: ощутимый болевой синдром, скованность и затруднения при движениях, покраснения кожного покрова и отеки в пораженной зоне. Артроз плюснефаланговых суставов стопы — серьезная проблемой, которая требует своевременного и грамотного лечения.
До сегодняшнего дня медиками окончательно не установлены все факторы, провоцирующие болезнь, однако одним из основных считается – возраст, естественное старение человеческого организма. В процессе жизни хрящи изнашиваются, теряют свою эластичность, что негативно сказывается на состоянии сустава, который не может выдерживать вес нашего тела и начинает разрушаться.
Симптомы плюснефалангового артрита
Плюснефаланговый артрит начинает свое развитие после попадания инфекции в сочленение или при системных сбоях в организме. Заболевание оккупирует капсулу сочленения, а иногда захватывает подлежащую кость. Воспалительный процесс заявляет о себе такими признаками:
- острая боль при любой нагрузке, которая ослабевает в состоянии абсолютного покоя;
- отечность в области воспаления;
- повышенная температура в месте протекания патологического процесса;
- покраснение кожного покрова над суставом;
- частичная утрата подвижности большого пальца ноги, особенно после сна или длительного состояния покоя.
Иногда случается общее ухудшение состояния пациента. Это становится заметно по следующим признакам:
- Резкая боль во время мочеиспускания.
- Выделения из половых путей.
- Конъюктивит и прочие воспалительные процессы.
- Приступообразный кашель.
- Одышка.
- Диарея с примесями слизи и прожилками крови.
Если к вышеперечисленным ухудшениям самочувствия добавляется боль в плюснефаланговом суставе, следует немедленно обратиться в медицинское учреждение.
Причины развития артроза плюснефаланговых суставов пальцев стоп
Причин формирования патологии много, но есть перечень основных, которые необходимо знать каждому:
- Возрастные изменения в организме человека.
- Чрезмерная масса тела.
- Варикозное расширение вен, вызванное плохим кровоснабжением суставов.
- Плоскостопие.
- Генетическая предрасположенность.
Риск патологии значительно возрастает при наличии сопутствующих факторов:
- Регулярнее ношение неудобной тесной обуви.
- Переохлаждение конечностей.
- Переломы, ушибы, растяжения и другие виды травм стопы.
Одно из наиболее распространенных проявлений болезни – остеоартроз плюснефаланговых суставов стопы. Данная патология стопы является хроническим недугом, главной причиной которого считается преждевременное разрушение хрящей и воспаление мягких тканевых соединений вокруг него. Со временем болезнь поражает зону от первого пальца стопы до мизинца. У пациентов наблюдаются сильные боли не только при передвижениях, но и в состоянии покоя, образуются мозоли, искажается походка.
Основные способы терапии заболевания
При остеоартрозе стопы лечение начинается с уменьшения симптоматики. Цели терапии:
- облегчить боль;
- улучшить мобильность;
- сохранить функции;
- уменьшить воспаление.
В настоящее время разрабатываются новые методы лечения, направленные на снижение активности противовоспалительных цитокинов и стимулирование синтеза клеток. Лечение дегенеративной патологии первой степени основывается на применении обезболивающих препаратов, коими являются нестероидные противовоспалительные средства. Данные лекарства используют в виде таблеток и мазей. Выраженную противовоспалительную активность оказывают препараты: «Диклофенак», «Пироксикам», «Кетопрофен», «Напроксен», «Сулиндак», «Целекоксиб». Медикаменты данной группу нельзя принимать при язве желудка и других заболеваниях желудочно-кишечного тракта. Хондропротекторы назначают на первой или второй стадии развития, когда на костных структурах еще осталась хрящевая ткань. Лекарства оказывают регенерирующее воздействие на хрящи суставов, предотвращают развитие заболевания. Хондропротекторы улучшают кровообращение в поврежденных плюснефаланговых сочленениях.
Помимо лекарственных средств, требуются физиотерапевтические процедуры. Успехом пользуется УВЧ-терапия, СУФ-облучение, магнитотерапия, ультразвук и ванны с лечебными физрастворами. Физиотерапию нельзя проводить при наличии противовоспалительного процесса. Данные методы ускоряют процесс выздоровления, лучшего эффекта достигают при проведении процедур на первых стадиях развития. На третьем этапе остеоартроза плюснефаланговых суставов требуется хирургическое лечение.
Степени артроза
Деформация и разрушение уставов первого пальца стопы начинается с хрящевых тканей. Большой палец на ноге становится твердым и малоподвижным, сбоку образуется нарост в идее выпирающей косточки, а при движении появляются неприятные болевые ощущения. У артроза плюснефалангового сустава 1 пальца стопы существует четыре степени развития, самыми опасными из которых являются первые две.
- 1 степень. При 1 степени болезни ощущение систематическая незначительная боль в области плюсны, при чрезмерной нагрузке боль усиливается. Стопы быстро утомляются. На данной стадии рекомендуется не перегружать стопы, лечение можно начинать при помощи народных методов.
- 2 степень. Вторая степень патологии проявляется деформацией сустава, усилением болевого синдрома даже когда конечности находятся в состоянии покоя. При патологии сустава 2 степени болезни необходимо обратиться за консультацией к специалисту.
- 3 степень. Боли в пораженном участке стопы становятся достаточно резкими и систематическими, отчетливо видна косточка первого деформированного пальца. При 3 степени лечение необходимо назначить на первых проявлениях деформации.
- 4 степень. Деформирующий артроз на этой стадии сопровождается сильной болью, патологические процессы в суставе необратимы. Болезнь считается запущенной и необходимо оперативное вмешательство, протезирование.
Читать также: Бурсит на пальце руки
Использование преимуществ лечебной гимнастики
Комплекс лечебной гимнастики можно выполнять не только в условиях стационара, его достаточно просто исполнять в домашней обстановке. Сегодня существуют целые методики, использование которых позволяет улучшить самочувствие пациента даже на поздних стадиях.

Выполнение следующих простых упражнений поможет снизить выраженность деформирующего артроза и предотвратить ухудшение ситуации:
- совершение вращательных движений стопами ног последовательно в каждую из сторон;
- в положении вытянутых ног производится отвод носка влево и пятки вправо, с последующей сменой направления движения;
- попеременное движение носков на себя вытянутых вперед ног;
- сидя на стуле, имитация ходьбы с попеременным перекатыванием стопы с пятки на носок и обратно;
- при помощи эластичного бинта или ленты большие первые пальцы ног соединяют между собой, после чего прилагают усилия для разведения ног в сторону.
Хороший эффект при артрозе показывает самомассаж области первого большого пальца ноги, движения при котором должны выглядеть в виде поглаживания и разминания.
Артроз плюснефалангового сустава хорошо отзывается на лечение при выявлении патологии на первых стадиях. Первые симптомы выявляются в виде сильной боли в области первого пальца, отечности и деформации, которая приводит к тому, что со временем она начинает мешать ходить человеку. Лечение патологии плюснефалангового сустава предполагает комплексное лечение, курс и содержание которого зависит от степени тяжести деформирующей хрящевую ткань патологии.
Симптомы заболевания
Один из самых распространенных признаков артроза плюснефаланговых суставов – выраженная боль в области пораженного сустава. Также существуют и другие симптомы: появляется отечность, поверхность дермы краснеет, а сам сустав выделяет тепло.
Больной чувствует дискомфорт при ходьбе, скованность, поэтому может слегка хромать. Суставная кость, под воздействием воспалительного процесса, изменяет свою форму и структуру. Выявить патологические изменения и диагностировать артроз 1 плюснефалангового сустава с помощью рентгена.
Традиционная медикаментозная терапия
Как осуществляется лечение остеоартроза? Это заболевание обладает целым букетом не самых приятных симптомов, поэтому и терапия включает использование нескольких групп препаратов:
- обезболивающих;
- противовоспалительных;
- регенерирующих.
Предназначение препаратов первой группы совершенно понятно – борьба с невыносимыми болями, которые иногда мучают пациента. Главная их задача – сделать эти боли не такими сильными, а то и полностью избавить на какое-то время пациента от них. Клинического эффекта лекарства этой группы не оказывают, зато значительно облегчают страдания больного.
Лекарства следующей группы призваны уменьшить проявления воспалительных процессов в суставах. В первую очередь речь идет о нестероидных противовоспалительных средствах, таких как Парацетомол, Диклофенак, Фцеклофенак и др. Особое место среди противовоспалительных средств занимает Индометацин, который не только действует по своему прямому назначению, но и обладает обезболивающим эффектом, на определенном этапе создавая условия для регенерации хрящей.
Лечение артроза плюснефаланговых суставов
Диагностировав артроз первого плюснефалангового сустава, лечащий врач, назначит пациенту необходимое лечение. Лечение стопы напрямую зависит от стадии заболевания, и иметь два вида направленности:
- Консервативное. Применяется на двух первых этапах болезни.
- Оперативное. Хирургическое вмешательство в запущенной стадии артроза плюсневого сустава.
Главная задача лечебной терапии – снижение болевого синдрома и ликвидация воспалительного процесса в суставе. С этим эффективно борются противовоспалительные и обезболивающие препараты в комплексе с физиотерапией, лечебной гимнастикой, использованием ортопедической обуви. Во избежание побочных проблем, доктором подбираются медикаментозные средства, которые не содержат стероидные гормоны. Самые популярные препараты из этой серии:
- Ортофен. Таблетки, снимающие ощущение боли и отеки. Также производится в форме свечей, мази, инъекционных растворов.
- Ибупрофен. Препарат противовоспалительного действия. Выпускается как мазь, гель, а также в виде ректальных свечей, таблеток для приема внутрь. Принимать данные препараты не более двух недель.
- Мазь Индометацин. Применяется местно с целью снятия болевого синдрома, наносить на пораженные участки в течение десяти дней. Данное средство выпускается также в форме геля и таблеток.
Сильный болевой синдром эффективно снимают препараты нестероидного ряда, они же снимают процесс воспаления в больном суставе.
Физиотерапия при лечении болезни
Физиотерапевтические меры показаны больным с артрозом плюснефаланговых суставов, у которых нет воспалительного процесса и индивидуальных противопоказаний. Данный вид терапии наиболее эффективен на первых этапах болезни. Специалисты назначают больному ряд физиотерапевтических процедур для скорейшего выздоровления. Основные из них:
- магнитотерапия;
- ванночки с различными физрастворами;
- терапия лазерным лучом;
- облучение ультрафиолетом;
- УВЧ-терапия;
- процедуры с применением ультразвука.
Также действенно борется с болезнью лечебная физкультура и массаж. Первоначально все упражнения выполняются медленно и с осторожностью, нагрузки на межфаланговых участках должны увеличиваться постепенно.
Желательно выполнять упражнения в положении сидя или лежа на полу. Чтобы восстановить подвижность сустава, рекомендуется упражнение: фаланги больших пальцев стопы связать. Затем развести стопы в разные стороны, прислоняя первые пальцы к остальным на этой ноге. В таком положении зафиксировать ступни ног на десять секунд.
Хирургическое вмешательство
Если болезнь достигла 3 стадии, лечить ее консервативными методами не имеет смысла. Доктора прибегают к оперативному вмешательству с целью удаления патологии путем обездвиживания сустава. Выделяют несколько видов хирургических операций:
- Артропластика. В ходе операции сустав полностью лишается подвижности с помощью фиксатора.
- Эндопротезирование. Полная замена больного сустава на искусственный. Подобный вид операции используется довольно часто и является наиболее эффективным способом при 3 степени патологии.
- Операция Брандеса. Удаление участка фаланги большого пальца. затем стопа фиксируется гипсовой шиной на 14 дней, в течение которых вытягивают фалангу пальца, выполняя специальные гимнастические упражнения.
Средства народной медицины
Артроз плюснефаланговых суставов можно лечить дома самостоятельно, предварительно проконсультировавшись с доктором. Для этого используют рекомендации народных целителей. Больной может сам приготовить лечебные отвары, мази и настойки из натуральных компонентов.
Для компрессов на больной сустав подойдет смесь из водки, натурального меда и листьев алоэ. Взять поровну по одной ложке водки и мякоти алоэ и добавить две ложки меда. Тщательно перемешать, прикладывать к больному месту на ночь.
Также можно приготовить настойку из перегородок грецкого ореха и спирта. Настоять раствор 21 день в темном месте, после чего смазывать им пальцы на стопе, можно принимать внутрь по чайной ложечке два раза сутки.
При артрозе плюснефаланговых суставов стопы принимают ножные ванночки из веточек хвойных деревьев с добавлением морской соли. Делают на больном участке стопы сетку из йода, прикладывают свиной жир или теплое сало.
Основные методы лечения
С самого начала лечения пациентам показано ношение специальных ортопедических приспособлений для обеспечения правильного анатомического положения стопы. Используются межпальцевые вкладыши, супинаторы, накладки различной жесткости, предупреждающие дальнейшую деформацию плюснефалангового сустава. Ортопедические приспособления также помогают избежать развития воспалительного процесса из-за натирания мягких тканей.
Фиксатор.
Для повышения эффективности лечения пациентам рекомендовано отказаться от вредных привычек, значительно ухудшающих кровоснабжение нижних конечностей. Необходимо изменить рацион питания: исключить из него соль, пряности и специи, фастфуд, жирные сорта мяса. А вот жидкости пить нужно не менее 2,5 л в день, но только при отсутствии патологий органов мочевыделения. Употребление большого количества жидкости способствует ускоренному выведению из суставов продуктов распада тканей, шлаков, токсичных химических соединений.
Если проведение консервативного лечения не принесло результата в течение нескольких месяцев, проводится хирургическая операция. Какой способ при этом будет использоваться, решает врач. Операция проводится с полным удалением фаланги или только иссечением костных разрастаний. В некоторых случаях сустав полностью обездвиживается в функционально выгодном положении.
Фармакологические препараты
Суточные, разовые дозы лекарственных средств и длительность их приема определяет ортопед или травматолог. Для устранения острых, пронизывающих болей используются глюкокортикостероиды, растворы которых вводят в суставную полость. Их комбинируют с анальгетиками и анестетиками: Лидокаином, Новокаином. Глюкокортикостероиды (Триамцинолон, Дипроспан, Дексаметазон) являются гормональными препаратами, для которых характерно гепатотоксическое, гастротоксическое, нефротоксическое действие. Поэтому их отменяют через 2-3 дня, заменяя нестероидными противовоспалительными средствами в инъекционных растворах или таблетках:
- Нимесулидом;
- Диклофенаком;
- Мелоксикамом;
- Ибупрофеном;
- Целекоксибом.
Артроз плюснефалангового сустава — хроническая патология, которую полностью вылечить пока не удается. Это означает, что при его обострениях возникает боль, снимаемая приемом НПВП. Чтобы минимизировать гастротоксическое действие этих препаратов, вместе с ними следует обязательно принимать ингибиторы протонной помпы, самым известным из которых является Омепразол.
Боли при артрозе 1 или 2 степени можно устранять мазями, кремами, гелями с НПВП. Это Фастум, Вольтарен, Артрозилен, Долгит, Найз, Кеторол, Индометацин, Артрозилен, Финалгель. Их наносят тонким слоем на фалангу и втирают массирующими движениями 2-3 раза в день. Ортопеды после купирования воспалительных процессов включают в терапевтические схемы наружные средства с согревающим, местнораздражающим и отвлекающим действием:
- Финалгон;
- Апизартрон;
- Випросал;
- Капсикам;
- Эфкамон.
Их используют в небольших количествах, так как они вызывают довольно сильное жжение. Под действием тепла в пораженные костные и хрящевые ткани приливает кровь. Она насыщает все суставные структуры питательными и биологически активными веществами, предупреждая их разрушение.
При артрозах любой локализации пациентам показан прием хондропротекторов в течение нескольких месяцев или даже лет. Использование в терапии Структума, Глюкозамина, Хондроитина, Терафлекса, Доны становится отличной профилактикой рецидивов артроза. Их активные ингредиенты накапливаются в тканях, оказывая выраженное обезболивающее действие. Ортопеды постепенно снижают дозы НПВП, а затем и вовсе отменяют эти средства.
Физиотерапевтические процедуры
На любой стадии артроза 1 плюснефалангового сустава используется электрофорез. При проведении процедуры на большой палец накладывается повязка, пропитанная раствором лекарственного средства (НПВП, хондропротектор, группа витаминов B, анальгетик). Поверх нее врач располагает небольшую металлическую пластинку. После прохождения сквозь нее слабых разрядов электрического тока в полость сустава проникают молекулы препарата, оказывая лечебное воздействие. Электрофорез назначается в комплексе с такими физиотерапевтическими процедурами:
- УВЧ-терапией;
- магнитотерапией;
- лазеротерапией.
Во время этих манипуляций в большом пальце ускоряется кровообращение, нормализуется обмен веществ, запускаются регенеративные процессы. В терапии артроза применяются аппликации с бишофитом, парафином, озокеритом.

Рецепты народной медицины
Народные средства используются в терапии плюснефалангового артроза для устранения болей слабой интенсивности. Справиться с выраженным болевым синдромом они способны. Для улучшения самочувствия ежедневно перед сном следует принимать ножные ванночки с эфирными маслами целебных растений:
- эвкалипта;
- пихты;
- можжевельника;
- мелиссы;
- чабреца;
- душицы;
- сосны.
Слабым анальгетическим действием обладают и настои этих растений. В них содержатся биофлавоноиды, органические кислоты, фитонциды, дубильные вещества, ускоряющие кровообращение в пораженных артрозом тканях. Для приготовления настоя 2 столовые ложки сухого растительного сырья залить стаканом кипятка, спустя пару часов процедить и добавить в теплую воду. Время проведения оздоровительной процедуры — 20-30 минут. После вытирания желательно провести массаж стоп легкими поглаживающими и разминающими движениями.
Но настойки для приема внутрь, растирки или мази домашнего приготовления не помогут устранить даже симптоматику артроза, а остановить его прогрессирование они тем более не в силах. Лечение дегенеративной патологии только народными средствами приведет к развитию анкилоза и других тяжелейших осложнений. Ортопеды настоятельно советуют при первых проблемах со стопой обращаться за медицинской помощью, а не использовать компрессы из подорожника и капустных листьев.